Nierinsufficiëntie
-
1. 10 dingen die u moet weten over uw nieren
2. Zeg mama, mijn nieren zijn ziek!
3. Welke geneesmiddelen zijn schadelijk?
4. Bloedarmoede en nierinsufficiëntie: welke oplossingen?
5. Slaapapneu: een gevaar voor het hart?
6. Verzekeringen: laat u niet doen!
7. Help, mijn nieren worden overspoeld door cysten!
8. Nierbiopsie: voor, tijdens en na
9. Nierstenen: gevaarlijk voor de nieren!
10. Als uw benen geen rust meer gegund wordt...
11. Cola en nieren: een gevaarlijke combinatie?
12. Nierinsufficiëntie: tips voor een aangename dialyse
13. Cystinose: beter begrijpen om beter te behandelen
14. Screening van nierinsufficiëntie
15. Het grote belang van voetverzorging
1. 10 dingen die u moet weten over uw nieren
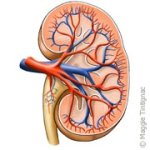
1. We hebben allemaal 2 nieren. Ze wegen elk 160 gram en zijn ongeveer 12 cm lang en 6 cm breed.
2. Eén nier kan het werk aan van 2. Onze nierfunctiereserve is dan ook groot.
3. De nieren liggen in de bovenbuik, aan weerskanten van de wervelkolom. Ze zijn omgeven door een beschermend vetkussentje.
4. Om uw nieren te lokaliseren, legt u gewoon uw handen op uw heupen, brengt u ze naar boven, tot aan uw ribben en drukt u uw duimen tegen uw rug. Uw nieren liggen er vlak onder!
5. Onze nieren kunnen tot 170 liter bloed per dag zuiveren.
6. De nieren elimineren de afvalstoffen uit het bloed (overtollig water en zout). Ze produceren meer dan 1,5 liter urine, die elke dag vervoerd wordt naar de blaas. Dat komt neer op een paar milliliter om de 10 à 15 seconden.
7. Elke nier bestaat uit ongeveer 1 miljoen nefronen. Elk nefron omvat een glomerulus (filter die het water en de afvalstoffen in het bloed doorlaat, maar grote moleculen tegenhoudt zoals eiwitten en rode bloedcellen) en een tubulus (filter die noodzakelijk is voor de vorming van de definitieve urine).
8. 100 gram urine bestaat voor 96 gram uit water, de rest is samengesteld uit minerale zouten en stikstofrijk afval.
9. De nieren filteren het bloed en produceren urine, maar maken ook verschillende hormonen aan: erytropoëtine (EPO), die het beenmerg stimuleert om rode bloedcellen te produceren; renine, die mee de bloeddruk regelt; en calcium en vitamine D, die een rol spelen bij het botmetabolisme.
10. De nieren houden ook het watergehalte van ons lichaam in evenwicht. Aangezien de hoeveelheid water in ons lichaam afhangt van de hoeveelheid zout, moeten de nieren ervoor zorgen dat er precies evenveel zout uitgescheiden wordt in de urine als we innemen via onze voeding.
Voor meer info over Wereldnierdag: http://www.worldkidneyday.org.
2. Zeg mama, mijn nieren zijn ziek!
Vóór de geboorte of tijdens de kinderjaren
"70 % van alle kinderen met nierinsufficiëntie heeft deze aandoening van bij de geboorte", aldus prof. Françoise Janssen, kliniekhoofd van de dienst nefrologie van het Universitaire Kinderziekenhuis Koningin Fabiola. "Sommigen van hen hebben een erfelijke genetische aandoening, anderen een misvorming van de urinewegen of een abnormale ontwikkeling van de nieren die al vanaf de eerste levensdagen aan het licht kan komen. Ongeveer 30 % van de kinderen heeft een zogenaamde verworven nierziekte."
Opsporing bij de foetus
Via echografieën vóór de geboorte en/of genetische screening kunnen congenitale of erfelijke misvormingen die nierinsufficiëntie kunnen veroorzaken, al heel vroeg opgespoord worden. Prof. Janssen legt uit: "Wanneer de ziekte ontdekt wordt, wordt er aan de ouders voorgesteld om een zwangerschapsonderbreking uit te voeren. Sommige misvormingen (te kleine nieren of te weinig nierfilters) zijn echter niet altijd op te sporen". In dat geval moet het kind behandeld worden door een multidisciplinair team van kinderartsen, kinderchirurgen, nefrologen, diëtisten en verpleegkundigen, om het verloop van de nierinsufficiëntie te vertragen.
De behandelingsvoorwaarden
"In de meeste gevallen verloopt nierinsufficiëntie vrij traag en kan er gedurende jaren een 'conserverende' behandeling voorgeschreven worden", benadrukt de specialist. De jonge patiënten moeten net als volwassenen een eiwit-, kalium-, fosfor- en natriumarm dieet volgen. Ze krijgen erytropoëtine (een stof tegen bloedarmoede) toegediend, naast geneesmiddelen om het evenwicht van het organisme te herstellen en vitamine D-supplementen. Verder krijgen ze ook onderhuidse injecties met groeihormoon, zodat hun gewicht en lengte ondanks hun ziekte normaal blijven.
Een transplantatie: een mogelijk levensreddende ingreep
Kinderen met erfelijke nefropathie worden soms gedurende een twintigtal jaar gevolgd zonder dialyse te moeten ondergaan. Bij terminale nierinsufficiëntie zou het dan ook ideaal zijn om rechtstreeks een nier te kunnen overplanten, zonder voorafgaande dialyse. "Heel wat ouders staan vrijwillig een nier af", stelt prof. Janssen verheugd vast. "Helaas is hun weefselgroep niet altijd compatibel met die van hun kind. In België, een land dat deel uitmaakt van Eurotransplant (1), hebben jonge patiënten slechts enkele prioriteitspunten tegenover volwassenen op de wachtlijst voor een transplantatie. Velen gaan dan ook in dialyse meer dan één jaar alvorens een nieuwe nier te kunnen krijgen."
Aurélie Bastin, met medewerking van prof. Janssen, kliniekhoofd van dedienst nefrologie van het Universitaire Kinderziekenhuis Koningin Fabiola.
(1) Internationale vereniging die de transplantatiecentra groepeert van zes landen: België, Duitsland, Luxemburg, Nederland, Oostenrijk en Slovenië.
3. Welke geneesmiddelen zijn schadelijk?
Iedereen met een slechte nierfunctie moet zeer omzichtig omspringen met het langdurig gebruik van eender welk geneesmiddel. "Het regelmatig testen van de nierfunctie en het ionengehalte (de hoeveelheid calcium, fosfaat e.d.) in het bloed is absoluut nodig,” benadrukt professor Vanrenterghem. Bepaalde ontstekingswerende geneesmiddelen kunnen bijvoorbeeld bijdragen aan een tijdelijke achteruitgang van de nierfunctie. Maar ze zijn slechts zelden de oorzaak of aanleiding van nierinsufficëntie: meestal is er al sprake van onderliggend nierlijden zoals verkalking van de nieren.
Paracetamol: niet schadelijk
Vroeger werden vele gevallen van nierinsufficiënte veroorzaakt door een overmatig gebruik, zeg maar misbruik, van pijnstillers op basis van de stof fenacetine. Maar dat is nu van de markt verdwenen. “Gelukkig maar,” zegt professor Vanrenterghem. “Vijfentwintig jaar geleden lag de helft van onze dialysecentra vol met patiënten die te veel van deze pijnstillers hadden gebruikt. Met het verdwijnen van fenacetine is er eigenlijk ook een einde gekomen aan het klassieke ziektebeeld van deze analgetica-nefropathie (nierbeschadiging ten gevolge van pijnstillers).
Van paracetamol (het werkzame bestanddeel in pijnstillers zoals bijv. Dafalgan) is nooit bewezen dat het schadelijk zou zijn voor de nieren. Misschien dacht men dat vroeger wel omdat er bepaalde mengpreparaten bestonden die zowel fenacetine als paracetamol bevatten. Paracetamol is nu echter nog altijd vrij verkrijgbaar en men gaat ervan uit dat het niet schadelijk is voor de nieren.
Ontstekingremmers: opgelet!
Bepaalde ontstekingswerende middelen kunnen een achteruitgang van de nierfunctie veroorzaken. Die achteruitgang is meestal tijdelijk en stopt als men het geneesmiddel niet langer neemt. Het zijn vooral oudere mensen met reumatische aandoeningen, zoals artritis of artrosclerose, die langdurig ontstekingremmers gebruiken. Als die mensen al een slechte nierfunctie hebben, kunnen deze middelen bijdragen aan een progressieve aantasting van de nieren. Ze kunnen er immers voor zorgen dat de nieren minder goed doorbloed worden. "Maar toch is het gebruik van deze geneesmiddelen nooit de oorzaak van nierinsufficiëntie, er moet al sprake zijn van onderliggend nierlijden", benadrukt professor Vanrenterghem.
Guy Bourgeois
4. Bloedarmoede en nierinsufficiëntie: welke oplossingen?
Hemoglobine is een eiwit in de rode bloedcellen dat zorgt voor het zuurstoftransport naar het bloed. Bij bloedarmoede daalt het aantal rode bloedcellen, waardoor het bloed minder zuurstof kan vervoeren naar de organen en de spieren. Deze aandoening gaat zeer vaak gepaard met nierinsufficiëntie. De nieren produceren namelijk erytropoëtine (EPO), een hormoon dat de productie van rode bloedcellen en dus van hemoglobine stimuleert. Als de nierfunctie vermindert, produceert ons lichaam dus steeds minder EPO en ontstaat er zeer geleidelijk bloedarmoede.
Zeer hinderlijk
Bloedarmoedepatiënten hebben vaak dag in dag uit last van zware vermoeidheid, concentratie- en slaapstoornissen, en gebrek aan energie. Die complicatie is dus niet alleen een zeer frequent gevolg van nierinsufficiëntie, maar ook één van de zwaarste. Bloedarmoede beïnvloedt dus rechtstreeks de hartwerking als ze niet doeltreffend behandeld wordt. Het bloed vervoert immers minder zuurstof, waardoor het hart sneller moet kloppen. Patiënten lopen dan risico op linkerkamerhypertrofie, een complicatie die het hartsterfterisico verhoogt.
Een revolutionaire behandeling
Artsen schrijven al meer dan vijftien jaar geneesmiddelen voor om het EPO-gehalte van bloedarmoedepatiënten te verhogen. De lancering ervan was een grote stap vooruit voor anemiepatiënten. "Hun levenskwaliteit verbetert heel sterk zodra ze met de behandeling starten", aldus prof. Krzesinski, hoofd van de dienst nefrologie van het CHU van Luik. "Uit mijn ervaring blijkt trouwens dat anemiepatiënten die snel behandeld worden, minder hinder ondervinden van hun nierinsufficiëntie. Bovendien moeten ze dankzij de behandeling pas later starten met dialyse." Toch zijn geneesmiddelen die de productie van rode bloedcellen stimuleren, niet het enige en automatische antwoord op alle gevallen van anemie. Zo zijn ze niet doeltreffend bij ijzertekort of als de bloedarmoede het gevolg is van tekort aan vitamine B12 of foliumzuur. Ook andere ziekten dan nierinsufficiëntie kunnen trouwens bloedarmoede veroorzaken, dus moeten die eerst uitgesloten worden alvorens een dergelijke behandeling kan worden opgestart.
De juiste dosis
Maar zelfs als behandeling met EPO-stimulerende middelen aangewezen is, is ze niet altijd zonder risico's. Een te snelle toename van het hemoglobinegehalte in het bloed kan immers ongewenste effecten veroorzaken: hoge bloeddruk, verhoogd tromboserisico... Vandaar dat de behandeling het EPO-gehalte langzaam moet doen stijgen (maximaal met één gram per liter bloed per maand, aldus prof. Krzesinski) en de norm niet mag overschrijden.
Marion Garteiser
5. Slaapapneu: een gevaar voor het hart?

Volgens een studie die in november 2009 verscheen in de "Clinical Journal of the American Society of Nephrology" zou slaapapneu een verhoogd risico inhouden op arteriële hypertensie (hoge bloeddruk), hart- en vaatziekten en een hartaanval bij nierpatiënten die op een transplantatie wachten of een nieuwe nier hebben gekregen.
Slecht beheerste hypertensie
De onderzoekers bestudeerden meer dan 100 personen die een niertransplantatie hadden ondergaan en 50 personen die op een nieuwe nier wachtten. Resultaat: één op de vier patiënten krijgt verschillende apneu-aanvallen tijdens zijn slaap. De onderzoekers stelden ook vast dat meer dan de helft van alle getransplanteerden met slaapapneu meer dan drie bloeddrukverlagende geneesmiddelen moet nemen. Ondanks die behandelingen blijft hun bloeddruk veel hoger dan patiënten zonder slaapapneu.
Meer hart- en vaatziekten
Volgens de onderzoekers zou bloeddrukverhoging door slaapapneu bij dialyse- of transplantatiepatiënten bijdragen tot de ontwikkeling van hart- en vaatziekten. Deze patiënten zouden dan ook twee keer meer risico lopen op cardiovasculaire aandoeningen of een hartaanval dan patiënten zonder apneu.
Slaapapneu voorkomen
Heel wat patiënten weten niet dat ze slaapapneu hebben. Vandaar dat artsen attent moeten zijn voor dit probleem. Zo nodig kunnen ze een behandeling voorstellen.
Bron: "Sleep Apnea Is Associated with Cardiovascular Risk Factors among Kidney Transplant Patients", appeared online at http://cjasn.asnjournals.org/ on Thursday, November 19, 2009, doi 10.2215/CJN.04030609.
6. Verzekeringen: laat u niet doen!

Lieg nooit!
Het valt niet mee om je te laten verzekeren als je een ernstige en/of chronische ziekte hebt. De verleiding is dan ook groot om te liegen of belangrijke informatie achter te houden. Een slecht idee, want als de verzekeraar uw bedrog kan bewijzen, kan hij weigeren om u een vergoeding uit te keren de dag dat u die nodig hebt. Toch is zijn ?recht om te weten? niet absoluut. De wet verplicht u weliswaar om hem alle informatie te bezorgen waarmee hij het risico kan evalueren waarvoor u een dekking vraagt. Maar genetische gegevens (familiale antecedenten) en speculaties over hoe uw gezondheidstoestand zal evolueren, mogen in geen geval meegedeeld worden. Krijgt u toch zulke vragen, dan hoeft u die niet te beantwoorden.
De rol van adviserend geneesheren
Voor, tijdens of na het sluiten van het verzekeringscontract kan de verzekeraar eisen dat u onderzocht wordt door één van zijn adviserend geneesheren. Over hem moet u drie dingen weten:
1) Zijn advies is zeer vaak bepalend voor de beslissing van de verzekeraar.
2) Aangezien hij vergoed wordt door de verzekeraar, staat hij meer aan diens kant dan aan de uwe.
3) Na u te hebben onderzocht, maakt de adviserend geneesheer een verslag op dat hij naar de verzekeraar stuurt. Krachtens de wet op de patiëntenrechten kunt (en moet!) u een kopie van dat verslag eisen om het zo nodig aan te vullen of zelfs te betwisten.
Betaal op tijd
De verzekeraar heeft niet het recht om een lopend levensverzekerings- of ziekteverzekeringscontract te wijzigen of te annuleren, tenzij bepaalde contractclausules dat toestaan of u fraude hebt gepleegd (door te liegen bijvoorbeeld). In de praktijk durven sommige minder scrupuleuze verzekeringsmaatschappijen echter nogal eens profiteren van een fout of een achterstallige betaling om uw verzekering op te zeggen. Betaal uw premies dus altijd stipt op tijd en hou u aan de regels.
U bent niet alleen...
Inzake verzekeringen bent u een beetje David tegen Goliath. Gelukkig zijn er organisaties om u te helpen:
- De verekeringsombudsman (www.ombudsman.as) behandelt gratis klachten over verzekeringscontracten. Als bemiddelaar probeert hij een minnelijke schikking te treffen tussen verzekerde en verzekeraar.
- Denkt u het slachtoffer te zijn van onterechte discriminatie, dan kunt u met uw klacht terecht bij het Centrum voor Gelijkheid van Kansen (www.diversiteit.be).
- Patiënten- en/of consumentenverenigingen kunnen in uw naam rechtsvorderingen instellen. Aarzel niet om er contact mee op te nemen.
Dit artikel kwam tot stand met medewerking van prof. Hubert Claassens, professor emeritus in de rechten aan de KUL.
7. Help, mijn nieren worden overspoeld door cysten!
Deze nierziekte gaat vaak gepaard met hoge bloeddruk, lagerugpijn, bloed in de urine en zelfs nierinfecties of nierstenen. Ze kan echter ook verlopen zonder symptomen en ontdekt worden naar aanleiding van een buikechografie. "Wanneer een patiënt de diagnose krijgt, kan er een echografische screening voorgesteld worden aan zijn familieleden", aldus dr. Frédéric Debelle, adjunct-kliniekhoofd van de dienst nefrologie van het Erasmusziekenhuis. In dit stadium zijn de cysten al zichtbaar, maar is de ziekte meestal nog niet ver genoeg gevorderd om dialyse noodzakelijk te maken. Toch is ondersteuning van een geneticus en een nefroloog wenselijk. "Het is belangrijk om de patiënt gerust te stellen en hem duidelijk uit te leggen waaraan hij lijdt en wat de gevolgen zijn van zijn ziekte, zowel voor hemzelf als voor zijn eventuele nakomelingen", vervolgt de specialist.
Zeer wisselend verloop
Temeer omdat het verloop van polycystose enorm kan wisselen van persoon tot persoon. "Als de cysten steeds talrijker en groter worden, beschadigen ze uiteindelijk de nier." Dit proces verloopt meestal zeer langzaam, maar neemt soms toch slechts een paar jaar in beslag. "Een - gelukkig beperkt - aantal patiënten (minder dan 2 %) is al onder zijn 40ste in dialyse, terwijl andere op hun 70ste nog een voldoende nierfunctie behouden", benadrukt dr. Debelle.
Belangrijke precisering: als er één of twee cysten opgespoord worden, is dat zeker geen reden tot paniek. "Naast enkele zeldzame ziekten kan ouderdom het risico op niercysten verhogen, ook al hebben die niets te maken met polycystose. Naar schatting 4 tot 5 % van de leeftijdsgroep 50-70 jaar zou zulke cysten hebben." Bovendien kunnen ook nierziekten - ongeacht hun type - cystevorming bevorderen zonder enig verband met de genetische aandoening.
Een vleugje hoop…
Vandaag bestaat er nog altijd geen specifiek geneesmiddel tegen polycystose en is de behandeling precies dezelfde als die van andere nierziekten. Het enige verschil ligt in de voorbereiding van de transplantatie. "Cystische nieren kunnen bijzonder volumineus zijn en een eventuele transplantatie ernstig bemoeilijken. In dat geval, maar ook bij pijn en herhaalde bloedingen en/of infecties van de cysten, kan een nefrectomie (verwijdering van één of zelfs van beide nieren) overwogen worden alvorens de patiënt op de wachtlijst komt voor een transplantatie", aldus nog dr. Debelle. Andere bijzondere eigenschap: polycystose is een erfelijke ziekte, dus is er een grondig onderzoek nodig als een familielid een nier wil afstaan aan de patiënt.
Tot slot nog dit: een nieuwe geneesmiddelenklasse, de zogenaamde vasopressine-antagonisten, zou de groei van de cysten en dus ook het verloop van de nierinsufficiëntie kunnen vertragen. Deze behandeling wordt momenteel uitgetest bij een aantal patiënten en zou de komende jaren op de markt kunnen komen.
Aurélie Bastin, met medewerking van dr. Frédéric Debelle, adjunct-kliniekhoofd op de dienst nefrologie van het Erasmusziekenhuis.
8. Nierbiopsie: voor, tijdens en na
Bij een nierbiopsie worden één of meer stukjes nierweefsel (meestal twee of drie) weggenomen ter grootte van een kwartje van een lucifer. De biopten worden dan microscopisch onderzocht, om de diagnose te kunnen stellen.
In welke gevallen wordt een nierbiopsie verricht'
• Aanwezigheid van een eiwit (albumine of andere) en/of bloed in de urine.
• Acute (plotselinge verslechtering van de nierfunctie zonder duidelijke oorzaak) of chronische nierinsufficiëntie.
• Systeemziekten zoals lupus.
• Verslechtering van de nierfunctie na een niertransplantatie (risico op afstoting).
Hoe verloopt het onderzoek?
Eerst moet de patiënt stoppen met zijn antistollingsmiddelen (enkele dagen voor de biopsie) en plaatjesantiaggregantia nemen zoals aspirine (een tiental dagen voordien). Een paar uur voor het onderzoek wordt er dan een stollingstest toegepast. Zijn de resultaten van het bloedonderzoek bekend, dan kan de biopsie beginnen. Eerst wordt er een echografisch onderzoek uitgevoerd, om na te gaan welke nier het meest toegankelijk is en of er geen contra-indicatie is voor een biopsie (uitzetting van de nierholten bijvoorbeeld). Vervolgens dient de arts een lokaal verdovingsmiddel toe in de onderrug. Nadien prikt hij een dunne naald in de rug, om de te analyseren nierdeeltjes weg te nemen. Dankzij de lokale verdoving is dit een pijnloos onderzoek.
Na de biopsie
Vervolgens krijgt de patiënt een hydratatie-infuus (fysiologische vloeistof) tot hij urineert. Is zijn urine helder, dan mag hij drinken, eten en opstaan. Zit er daarentegen bloed in zijn urine, dan moet hij wachten tot ze weer helder is. In dat geval mag hij naar huis. Is hij 's ochtends naar het ziekenhuis gekomen, dan mag hij dus in de regel 's avonds weer vertrekken. Tijdens de week na het onderzoek mag hij geen zware inspanningen leveren, om de lagerugspieren niet te belasten, kwestie van een spierhematoom te vermijden.
De eventuele complicaties
Mogelijk zit er na de biopsie bloed in de urine. Te veel bloed in de urine kan tot klontervorming leiden, waardoor de urinetoevoer geblokkeerd wordt. In dat geval moet er een sonde ingebracht worden, zodat er zich geen urine ophoopt in de blaas. Na de biopsie kunnen er zich ook hematomen vormen rond de nier of in de lagerugspieren, maar meestal zijn die zonder gevolgen.
De ernstigste complicatie is een zogenaamde urinefistel: een abnormale verbinding tussen een nierslagader (die per ongeluk geraakt is door de naald) en de nierholten. In zeer zeldzame gevallen kan daarbij een operatie nodig zijn om de bloeding te stelpen die de fistel heeft veroorzaakt.
Julie Luong, met medewerking van dr. Christophe Bovy, nefroloog in het Universitair Ziekenhuiscentrum van Luik.
9. Nierstenen: gevaarlijk voor de nieren!

Volgens de statistieken krijgen 5 tot 10% van alle mensen minstens één keer in hun leven last van nierstenen. Deze steentjes van wisselende grootte ontstaan door kristallisatie van overtollige minerale stoffen die normaal gezien in de urine zitten. Nierstenen worden in principe spontaan geëlimineerd. Toch kan het gebeuren dat zo'n steentje geblokkeerd raakt in de urethra (urinebuis), het kanaal dat de nier verbindt met de blaas. In dat geval krijgt de patiënt hevige pijn in de onderrug.
Een verhoogd risico op nierziekten
Uit een studie die werd voorgesteld op het 41ste congres van de American Society of Nephrology blijkt dat nierstenen het risico op chronische nieraandoeningen met 60% verhogen, en het risico op terminale nierinsufficiëntie met 40%. In dat geval moeten de patiënten een dialysebehandeling of zelfs een transplantatie ondergaan.
Nierstenen: oorzaak of gevolg?
Volgens dr. Agnieszka Pozdzik, nefrologe in het Brusselse Erasmusziekenhuis, "is er een sterk verband tussen nierstenen en nierziekten. Nierstenen kunnen immers de lage urinewegen blokkeren en acute nierinsufficiëntie veroorzaken. Ze kunnen ook wijzen op een stofwisselingsstoornis. Daarnaast kunnen ze een bestaande, genetisch bepaalde nierziekte aan het licht brengen, een misvorming van de nieren of de urinewegen, of een aandoening die steenvorming bevordert". Nierstenen mogen dan ook niet onderschat worden.
Multidisciplinaire behandeling
Een late of foute diagnose en een onaangepaste of ontoereikende behandeling zijn factoren die chronische nierinsufficiëntie bevorderen bij niersteenpatiënten. Een multidisciplinaire behandeling en regelmatige controle van de nierfunctie kunnen het risico op nierinsufficiëntie bij deze patiënten beperken, en het risico op terugkerende nierstenen indirect verminderen.
10. Als uw benen geen rust meer gegund wordt...
Twintig over één 's nachts: Paula sluit eindelijk de ogen. Om 19 u. kwam ze totaal leeg en uitgeput terug uit dialyse, en ze probeerde al uren vergeefs om de slaap te vatten. Tot haar benen haar om halfvier wakker maken. Paula lijdt al tien jaar aan chronische nierinsufficiëntie, maar heeft ook het "rusteloze benen"-syndroom (RBS). Een vrij poëtische naam voor een allesbehalve poëtische aandoening. Telkens als de zon ondergaat en ze graag in slaap zou vallen, krijgt ze hevige kriebelingen in de benen en kan ze onmogelijk blijven liggen! Alleen wandelen helpt haar af van dit vreemde, onbeschrijfelijke gevoel, dat het midden houdt tussen prikkelingen en pijn.
Een nog altijd zeer mysterieuze kwaal
"Het staat ondertussen vast dat het 'rusteloze benen'-syndroom een zenuwstoornis is, maar naar het precieze biochemische mechanisme dat deze stoornis veroorzaakt, is het nog altijd grotendeels gissen", erkent prof. Vandervelde, hoofd van de dienst nefrologie van de ziekenhuizen Iris-Zuid. "Vaak lijden verschillende leden van eenzelfde familie eraan. Een genetische component is dan ook niet uit te sluiten." In meer dan 40 % van de gevallen gaat het om het zogenaamde "primaire" RBS, met andere woorden: kan er geen enkele precieze oorzaak opgespoord worden. In de andere gevallen spreken we van "secundair" RBS. IJzertekort en gebruik van bepaalde geneesmiddelen (antidepressiva, kalmeermiddelen, middelen tegen misselijkheid...) zijn enkele van de factoren die het syndroom kunnen bevorderen. Een andere factor is uremie, een verhoogd ureumgehalte in het bloed, dat op een verslechterde nierfunctie wijst. Dat verklaart meteen waarom zoveel nierinsufficiënten met dit probleem kampen.
's Nachts rondlopen
"De meeste patiënten met RBS-symptomen hebben zeer erge slaapstoornissen. Ze slapen heel moeilijk in en raken alleen af van de kriebelingen in hun benen als ze opstaan", legt prof. Vandervelde uit. "In de zwaarste gevallen kan het syndroom 's avonds opduiken, als de patiënt zit. Voor zulke patiënten is het dan ook een groot probleem om naar de bioscoop te gaan, een boek te lezen of op restaurant te gaan." RBS is in tal van opzichten handicaperend en is niet te genezen. Alleen de symptomen kunnen bestreden worden. "Je tabaks-, alcohol- en cafeïneverbruik drastisch terugschroeven, kan de klachten al gedeeltelijk verminderen, net als stretchen of lichte oefeningen", vervolgt prof. Vandervelde. Slaapmid, delen zijn sterk af te raden, al zijn er wel verschillende geneesmiddelenbehandelingen mogelijk. "Personen met een lage ijzervoorraad zijn het gevoeligst, dus moeten ze in de eerste plaats extra ijzer krijgen. Dialysepatiënten met RBS kunnen ook baat hebben bij een erytropoëtinekuur. Als de symptomen aanhouden, kan er overgeschakeld worden op zwaardere behandelingen, zoals dopamineagonisten, die ook gebruikt worden bij parkinsonpatiënten."
Want niets is zo aangenaam als een goede nachtrust…
Aurélie Bastin, met medewerking van prof. Dominique Vandervelde, diensthoofd nefrologie in de ziekenhuizen Iris-Zuid.
11. Cola en nieren: een gevaarlijke combinatie?
Cola is een echte suikerbom (één blikje bevat ongeveer zes klontjes suiker, goed voor 150 kcal) en dus allerminst gezond. Bovendien is het ook een dikmaker en heeft hij nog andere schadelijke effecten. Zo werd enkele jaren geleden bewezen dat vrouwen die geregeld cola drinken, tussen 2,3 en 5 % minerale botdichtheid verliezen. Oorzaak: het fosforzuur (E338) in dit type drank. Een nieuwe studie in het magazine Epidemiology over de niereffecten schetst een nog negatiever plaatje.
Dubbel zoveel risico op nierinsufficiëntie
Een Amerikaans onderzoeksteam vergeleek het drankverbruik van 465 patiënten met chronische nierinsufficiëntie met dat van een controlegroep van 467 gezonde personen. Zijn conclusie luidde dat cola schadelijk is voor de nieren. Zo zou het risico op chronische nierinsufficiëntie vanaf twee glazen per dag verdubbelen. Consumenten van lightdranken zouden al evenmin gespaard blijven. Zo bevat een 33 cl-blikje lightcola toch nog altijd tussen 27 en 39 mg fosforzuur, tegen 44 à 62 mg bij een blikje gewone cola.
Wat met de andere frisdranken?
Er werd geen enkel verband aangetoond tussen consumptie van andere dranken en chronische nierinsufficiëntie. De meeste van die dranken bevatten immers citroenzuur in plaats van fosforzuur, en zouden dan ook ongevaarlijk zijn voor de nieren.
In afwachting van de resultaten van andere lopende studies krijgen patiënten de dringende raad om matig om te springen met dit soort drank, maar ook met fosforrijke voedingswaren, zoals vlees, kazen, gedroogde vruchten en granen.
Aurélie Bastin
Bron: Saldana TM, Basso O et al. Carbonated beverages and chronic disease, Epidemiology, 2007, Jul; 18(4):501-6.
12. Nierinsufficiëntie: tips voor een aangename dialyse

Veel patiënten slapen tijdens de dialyse, of beperken zich tot een babbeltje met de andere patiënten of de verpleegkundigen. “De hemodialyse is nogal een vermoeiend gebeuren”, legt Johan De Troyer van de vzw Nierpatiënten ASZ uit. “Bovendien is de bewegingsvrijheid beperkt tijdens de behandeling”, voegt Lut Buyle van de vzw Nierpatiënten Dendermonde daar aan toe. Welke tips bestaan er om die tijd niettemin zo aangenaam mogelijk door te brengen?
Lezen en tv-kijken tijdens de dialyse
Gino Matthys van de Vriendenkring Nierpatiënten Roeselare kon tijdens zijn dialyseperiode de tijd goed doden met lezen. Kranten zijn populair bij nierpatiënten, boeken uiteraard ook. Sommige ziekenhuizen stellen zelfs een heuse bibliotheek ter beschikking. “Ook heb ik weet van patiënten die hun laptop meebrengen naar de dialyse”, zegt Gino Matthys. Bij een aantal dialysecentra kunnen patiënten zelfs surfen op het internet. Telewerken in het ziekenhuis is dus zeker een mogelijkheid. De meeste ziekenhuizen hebben ook een televisie of een DVD-speler staan, per kamer of per bed.
Eten en drinken tijdens de dialyse?
Iets eten of drinken tijdens de dialyse kan voor verstrooiing zorgen. Maar nadeel is wel dat het een lage bloeddruk kan veroorzaken. De ziekenhuizen beoordelen per patiënt of en hoeveel iemand kan eten of drinken.
Pedicure, massage en fietsen tijdens de behandeling
In sommige ziekenhuizen, onder andere in het Sint-Augustinusziekenhuis in Wilrijk en in het Algemeen Stedelijk Ziekenhuis in Aalst, is het toegestaan om tijdens de dialyse een pedicure te krijgen. In het UVC Brugmann in Brussel kunnen dialysepatiënten zelfs een massage krijgen. De laatste jaren wordt er in een aantal dialysecentra ook gefietst in de dialysezetels. In het AZ Maria Middelares (AZMM) in Gent bijvoorbeeld rijden nierpatiënten en verpleegkundigen elke zomer hun eigen Ronde van Frankrijk. In het AZMM geven diëtisten trouwens ook educatieve sessies tijdens de dialyse.
Activiteiten patiëntenverenigingen
Daarnaast organiseren de patiëntenverenigingen zelf heel wat activiteiten: een bezoek van Sinterklaas, geschenkjes met Pasen en Kerstmis, een seizoensgebonden decoratie van de afdeling … Heel wat verenigingen plannen ten slotte jaarlijks een buitenlandse reis, en organiseren eetfestijnen en dergelijke om die reis te bekostigen.
13. Cystinose: beter begrijpen om beter te behandelen
Cystinose is een zeldzame aandoening waarbij er zich cystine (een aminozuur) ophoopt in weefsels en organen. "Cystine vormt zich in de cellen, meer bepaald in het zogenaamde lysosoom", aldus dr. Thierry Schurmans, adjunct-kliniekhoofd in het UKZKF (Universitair Kinderziekenhuis Koningin Fabiola) en specialist in kindernefrologie. "Als alles correct functioneert, wordt cystine afgevoerd uit de lysosomen dankzij een transportstof, cystinosine. Bij cystinosepatiënten stapelt cystine zich op in de weefsels en verstoort ze de nierwerking."
Een erfelijke ziekte
Er bestaan 3 vormen van cystinose: de infantiele vorm, die voorkomt bij baby's, de juveniele vorm en de adulte vorm, die zeldzamer en goedaardiger is. De infantiele vorm komt het vaakst voor: vandaag bij 1 op 200.000 geboorten, wat in België overeenkomt met 1 geval om de 2 jaar. Cystinose is een genetische aandoening die veroorzaakt wordt door mutaties van het cystinosegen (CTNS). "Als beide ouders drager zijn van eenzelfde defect gen, heeft de baby 1 kans op 4 om geboren te worden met cystinose, ongeacht of het een meisje of een jongen is. Als er familiale antecedenten zijn, stellen we de ouders een prenatale diagnose voor om de ziekte op te sporen", vervolgt dr. Schurmans.
Hoe is cystinose te herkennen?
De eerste tekens van de infantiele vorm van de ziekte verschijnen bij baby's tussen 3 en 6 maanden. Ze weigeren om te eten, braken gemakkelijk, drinken en plassen veel en kampen met een aanzienlijke groeiachterstand. De diagnose gebeurt door het cystinegehalte te bepalen in de witte bloedcellen.
Een doeltreffende, maar zware behandeling
Zonder behandeling evolueert de infantiele vorm altijd rond het 10de levensjaar naar terminale chronische nierinsufficiëntie en tast hij uiteindelijk ook andere organen aan: de ogen, de schildklier, de alvleesklier of het centrale zenuwstelsel. Gelukkig is er een molecule, cysteamine, die de ophoping van cystine in de cellen tegengaat. De patiënt moet ze levenslang innemen, 3 à 4 keer per dag, bij voorkeur ook één keer 's nachts. Hij moet er ook oogdruppels bijnemen op basis van cysteamine, eveneens 4 à 6 keer per dag. Deze behandeling vertraagt het ziekteverloop zeer sterk en kan zelfs complicaties voorkomen. Helaas veroorzaakt ze ook bijwerkingen: een uitgesproken lichaamsgeur en een onfrisse adem. Vaak is het moeilijk om daarmee om te gaan.
Nieuwe behandelingsperspectieven
"Door de mutatie van het verantwoordelijke gen te identificeren, krijgen we een beter inzicht in de ziektemechanismen. Vandaag hopen we nieuwe moleculen op te sporen die even doeltreffend zijn als cysteamine, maar zonder haar bijwerkingen", besluit dr. Schurmans. Misschien komt er over een paar jaar een geneesmiddel op de markt in één enkele dosis of zelfs een patch met continue afgifte.
Pieter Segaert
14. Screening van nierinsufficiëntie

Late diagnose van nierinsufficiëntie
Tot nog toe kon nierinsufficiëntie pas opgespoord worden wanneer de ziekte al in een vergevorderd stadium zat. Probleem was dat de symptomen (zware vermoeidheid, hypertensie...) zo laat verschijnen en zo vaag zijn, dat patiënten niet konden worden behandeld in het beginstadium van de ziekte, laat staan dat er preventie mogelijk was. Via een bloed- of urineonderzoek kunnen er afwijkingen opgespoord worden die op een verminderde nierfunctie wijzen, al blijft het moeilijk om nierinsufficiëntie te voorspellen.
Belang van een tijdige diagnose
Toch is een tijdige diagnose van nierinsufficiëntie essentieel, want op die manier kunnen de belangrijkste oorzaken van de ziekte - hypertensie en diabetes - zo doeltreffend mogelijk bestreden worden en complicaties (hart- en vaatziekten, bloedarmoede, botbroosheid...) vermeden worden.
Een screeninginstrument voor nierinsufficiëntie
Een recente Amerikaanse studie heeft een nieuw screeninginstrument ontwikkeld voor nierinsufficiëntie. Daarvoor werd er een bloedafname gedaan bij meer dan 2.300 proefpersonen met een normale nierfunctie. Tien jaar later bleek 17% van hen aan nierinsufficiëntie te lijden. De onderzoekers ontdekten daarbij dat het bloed van de meeste van die patiënten van bij het begin een combinatie van drie specifieke moleculen bevatte:
- homocysteïne (een aminozuur),
- aldosteron (een hormoon dat een rol speelt bij de bloeddrukregeling),
- B-type natriuretisch peptide (een hormoon dat wordt afgescheiden door het hart).
De aanwezigheid van die drie moleculen wijst erop dat deze patiënten een groot risico liepen op chronische nierinsufficiëntie. Toch zijn er nog bijkomende onderzoeken nodig om na te gaan of de ziekterisico's kunnen worden verminderd door in te werken op deze moleculen.
CS Fox, P Gona, MG Larson, et al. A Multi-Marker Approach to Predict Incident CKD and Microalbuminuria. J Am Soc Nephrol 2010 Dec;21(12):2143-9.
15. Het grote belang van voetverzorging
Het aantal diabetesgevallen neemt nog voortdurend toe: vandaag lijdt ongeveer 5 % van de bevolking aan de ziekte. Diabetes wordt gekenmerkt door te veel suiker in het bloed (door een onvoldoende werking van insuline), en kan op lange termijn tal van complicaties veroorzaken, met name: oog-, bloedvat- en … nieraantasting. Diabetes is vandaag trouwens de belangrijkste oorzaak van nierinsufficiëntie.
Een risicozone
Eén van de meest voorkomende complicaties bij diabetespatiënten is een voetinfectie. Als die niet tijdig behandeld wordt, kan ze ontaarden in gangreen en kan een amputatie noodzakelijk zijn. Bloedvataantasting bij diabetespatiënten heeft immers vaak tot gevolg dat de onderste ledematen slecht doorbloed worden, waardoor voet- en beenwondjes moeilijker genezen. Bovendien hebben diabetespatiënten vaak een verminderde voetgevoeligheid, doordat de zenuwen zijn aangetast. Op die manier kunnen onschuldige wondjes geïnfecteerd raken zonder dat de patiënt er last of pijn van ondervindt. Het risico dat zo'n klein letsel ontaardt, is bijgevolg groot, zeker bij chronische nierinsufficiëntie.
De voeten onder de loep
Het is voor de patiënt dan ook essentieel om regelmatig zijn voeten te onderzoeken, kwestie van wondinfecties te vermijden. Eeltplekken, likdoorns, kloofjes, schimmelinfecties, blaren, … : elk letseltje moet onmiddellijk verzorgd worden. Zo'n inspectiebeurt moet dagelijks gebeuren, zo nodig met behulp van een spiegeltje of iemand anders. De meeste letsels zijn makkelijk te behandelen als ze tijdig ontdekt worden. Maar als de wonde infecteert, blijft het risico op gangreen en amputatie vrij hoog.
Kleine verzorging, grote voordelen
Om complicaties te vermijden, moeten diabetespatiënten hun voeten elke dag wassen met warm water en ze nadien goed afdrogen, vooral tussen de tenen. Bij droge huid moeten hielen en voetzolen grondig gehydrateerd worden. De nagels moeten mooi recht afgeknipt worden, en nadien moeten de hoeken zorgvuldig afgevijld worden. Vaak is het heel nuttig om dat over te laten aan een podologe of pedicure. Ook goed schoeisel dragen, is bijzonder belangrijk. Liefst niet langer dan twee dagen na elkaar hetzelfde paar, om voortdurende wrijving tegen te gaan. Om het blessurerisico zo klein mogelijk te houden, is het ook sterk af te raden om thuis blootsvoets rond te lopen.
Julie Luong
NIEUWS
 22 10 2025
22 10 2025
Nierinsufficiëntie
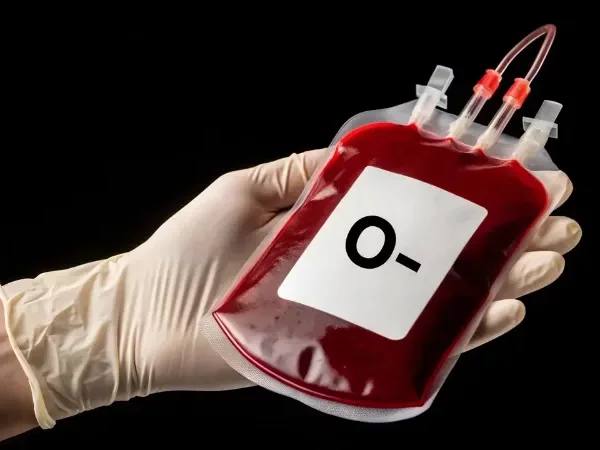
Een nier omgezet in bloedgroep O voor transplantatie
Meer dan de helft van de patiënten die op een wachtlijst staan, heeft bloedgroep O. Die patiënten kunnen enkel een orgaan krijgen van een donor met bloedgroep O. Bloedgr...
Lees verder 20 12 2011
20 12 2011
Nierinsufficiëntie
Speciale feestrecepten nierinsufficiëntie
Ingrediënten voor 4 personen Bereid...Crème brûlée van eendenlever
 06 12 2011
06 12 2011
Nierinsufficiëntie
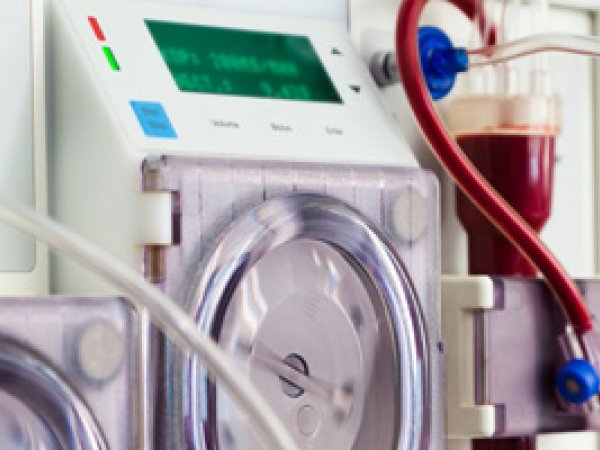
De hemodialyse van morgen
Mensen met ernstige nierinsufficiëntie moeten aan de dialyse: een kunstnier zuivert en filtert dan hun bloed. Patiënten die kiezen voor...Hemodialyse of peritoneale dialyse
 21 11 2011
21 11 2011
Nierinsufficiëntie
Als nierinsufficiëntie de groei verhindert
Ziek zijn als kind: het is al geen pretje, maar kinderen met chronische nierinsufficiëntie zijn bovendien ook vaak te klein voor hun leeftijd. Dat kan flink wat leed vero...
VIDEO
De eerste tekens voor de diagnose van nierinsuffici…
Wat zijn de voortekenen van nierinsufficiëntie? Hoe wordt de diagnose gesteld? Welke onderzoeken zijn daarvoor nodig?
Lees verderNierinsufficiëntie, welke gevolgen?
Hypertensie, cardiovasculaire risico's, bloedarmoede, botbroosheid? Wat zijn de gevolgen van nierinsufficiëntie?
Lees verderUW FAVORIETE ITEMS
OPINIEPEILING
GETUIGENISSEN
Begeleiding dialysepatiënten is prioriteit

Tatiana Diakun is verpleegster en gespecialiseerd in peritoneale dialyse
ZIEKTES IN DE KIJKER
Chronische myeloïde leukemie
Covid-19
Leeftijdsgebonden maculadegeneratie (LMD)
Maagkanker
Migraine en hoofdpijn
Oogontsteking, oogirritatie of droge ogen
Overactieve blaas
Transplantatie van organen
PREVENTIE IN DE KIJKER
Alle thema'sNEWSLETTER
IN FOTO
IN VIDEO