Astma
-
1. Biotherapie ter behandeling van ernstige astma
2. Als je beroep astmaklachten veroorzaakt…
3. Ernstig astma onder de loep
4. Medisch onderzoek: nieuwe medicatie voor astmapatiënten?
5. Ernstige astma behandelen
1. Biotherapie ter behandeling van ernstige astma

Biotherapieën: anti-IgE tegen ernstige allergische astma
Bij de medicatie van de nieuwe generatie was Omalizumab (anti-IgE) de eerste molecule die werd terugbetaald door het RIZIV voor de vormen van ernstige allergische astma waarbij een regelmatige behandeling met systemische corticosteroïden (via orale inname of intraveneuze injectie) noodzakelijk is.
Biotherapieën worden toegepast als aanvulling op de klassieke basisbehandeling onder de vorm van een onderhuidse injectie, één tot twee keer per maand.
Anti-IgE zijn monoklonale antistoffen, anders gezegd moleculen die sterk lijken op de antilichamen die het lichaam zelf natuurlijk produceert, bijvoorbeeld bij een infectie. Die monoklonale antistoffen herkennen en neutraliseren specifiek hun doel. In dit geval wordt de anti-IgE gericht op de immunoglobuline E (IgE), een andere antistof.
Bij personen met allergische astma maken de witte bloedcellen IgE aan als reactie op de blootstelling aan een allergeen zoals dierenhaar, pollen of mijten. IgE speelt een belangrijke rol bij het ontstaan van de reeks ontstekingsreacties die aan de basis liggen van astmasymptomen. De anti-IgE-antistoffen heffen de werking van die antilichamen(IgE) op en voorkomen zo dat ze een allergische cascade veroorzaken.
Biotherapieën: interleukinen in het vizier
Omdat anti-IgE niet effectief zijn bij alle patiënten met ernstige astma werden nieuwe moleculen ontwikkeld om andere subtypes van ernstige astma beter onder controle te krijgen.
Onder die behandelingen zijn ‘anti-IL-5’ en ‘anti-IL-5 receptoren’ bestemd voor patiënten met ernstige persistente astma bij wie de ontsteking gepaard gaat met een hoog gehalte van een bepaald type witte bloedcellen, de zogenaamde eosinofielen. Deze biotherapieën baseren zich ook op een behandeling met monoklonale antilichamen, die dan wel de werking van de interleukine 5 (IL-5) of zijn receptor neutraliseren en zo het aantal eosinofielen doen dalen. IL-5 is een agens van het immuunsysteem dat het voortbestaan van eosinofielen stimuleert, evenals hun productie door het beenmerg en hun overgang in de weefsels, waar ze astmasymptomen veroorzaken.
Enkele anti-IL-5-(receptor)behandelingen zijn:
- Mepolizumab, dat gericht is op het afremmen van IL-5 en dat wordt toegediend via een onderhuidse injectie om de vier weken.
- Reslizumab, dat gericht is op het afremmen van IL-5 en dat één keer per maand intraveneus wordt toegediend.
- Benralizumab, dat gericht is op het afremmen van IL-5-receptoren en dat wordt toegediend aan volwassenen via een onderhuidse injectie om de vier weken voor de eerste drie dosissen en vervolgens om de acht weken.
In de nabije toekomst zullen in België ook andere biotherapieën beschikbaar zijn voor de behandeling van ernstige astma. Onder meer dupilumab, dat gericht is tegen de gemeenschappelijke IL-4 en -13-receptor en dat wordt toegediend via onderhuidse injectie om de twee weken.
Biotherapieën: wat zijn de bijwerkingen?
Biotherapieën hebben lichte tot matige bijwerkingen. Zo zijn lokale huidreacties in de injectiezone mogelijk, naast hoofdpijn, keelpijn, vermoeidheid en spierpijn.
Bij iets minder dan 1% van de patiënten zijn anafylactische reacties (ernstige allergische opflakkeringen) vastgesteld.
Biotherapieën: wat zijn de resultaten?
Dankzij biotherapieën kan men de ziekte beter onder controle houden, daalt de frequentie van astma-exacerbaties (ernstige opflakkeringen van de symptomen) en ziekenhuisopnames, en verbetert de levenskwaliteit van patiënten met ernstige astma. Er hoeft ook minder vaak gebruik te worden gemaakt van systemische corticosteroïden, waardoor de bijwerkingen die deze geneesmiddelen op lange termijn veroorzaken, ook kunnen worden beperkt. Volgens sommige onderzoeken is er bovendien een verbetering van de longfunctie.
Artikel geschreven door Aude Dion, gezondheidsjournalist, in samenwerking met prof. Florence Schleich, pneumoloog en allergoloog aan het CHU van Luik.
2. Als je beroep astmaklachten veroorzaakt…

Beroepsastma: astma ontstaan door het werk
Astma is een ziekte waarbij de luchtwegen ontstoken zijn en vernauwen als gevolg van de ontsteking. Astma-aanvallen kunnen ernstig zijn en zelfs het leven van de patiënt in gevaar brengen. “In sommige gevallen, ontstaat astma door het werk”, legt prof. Walter Vincken uit, diensthoofd Pneumologie aan het UZ Brussel. De oorzaak? Een immunologische reactie tegen bepaalde stoffen op de werkvloer: persulfaat, bloem, latex ... Na een latentie van maanden of jaren ontstaan vervolgens astmaklachten. “Onder meer kappers (persulfaat), bakkers (bloem), verpleegkundigen en artsen (latex) lopen verhoogd risico.”
Een andere, minder frequente vorm van beroepsastma, doet zich voor na acute accidentele blootstelling aan irritantia zoals bijvoorbeeld chloordampen, brandrook enz. De symptomen van deze astmavorm, ook wel Reactive Airways Dysfunction Syndrome genoemd, treden onmiddellijk op na blootstelling aan de stof.
Hoe beroepsastma herkennen?
Door verschillende vragen te stellen, kan de arts aan beroepsastma denken. “Is het astma begonnen bij het starten van de beroepsactiviteit? Had de patiënt bij zijn vorige job ook astmaklachten? Verschijnen de symptomen bij contact met bepaalde stoffen? Verbeteren de symptomen als de patiënt niet op zijn werk is? Enzovoort.”
Om de diagnose te bevestigen, kan de arts een aantal tests uitvoeren. “Een eerste optie is om de patiënt een piekstroommeter mee te geven. Zo’n meter meet de maximale luchtstroom die iemand bij het uitademen kan produceren. Deze maatregel laat de patiënt toe om de wisselingen in zijn longfunctie gedurende de dag te kennen. Zo moet de patiënt verschillende keren per dag zijn piekstroom meten, en dit zowel op het werk als daarbuiten. Belangrijke schommelingen kunnen wijzen op astma”, legt Vincken uit. “Een andere manier om het astma te diagnosticeren is door een provocatietest, waarbij de patiënt blootgesteld wordt aan de verdachte stof. De arts kijkt dan of die bij hem of haar astmaklachten veroorzaakt.”
De behandeling van beroepsastma
Hoe wordt beroepsastma behandeld? “Net als bij gewone astma, is de belangrijkste maatregel het vermijden van blootstelling aan de stof die de klachten veroorzaakt. Doorgaans verbeteren de symptomen nadien. Concreet betekent dit dat de werknemer in de meeste gevallen aangeraden wordt om professioneel een andere richting uit te gaan”, zegt prof. Vincken. Soms, bijvoorbeeld bij allergie voor latex, volstaat het echter om medische handschoenen zonder deze stof te gebruiken.
Als een verandering van beroepsactiviteit niet mogelijk is of als de symptomen aanhouden, kan beroepsastma met geneesmiddelen worden behandeld. Sinds enkele jaren worden biologische behandelingen aangewend om ernstig allergisch beroepsastma onder controle te houden, als aanvulling op de klassieke astmabehandeling.
Een schadevergoeding voor beroepsastma?
Als er objectief bewijs is (door resultaten van piekstroomtest en/of provocatietest) dat de oorzaak van het astma in de werkomgeving ligt, zal het Fonds voor Beroepsziekten het astma erkennen als een beroepsziekte. De persoon in kwestie zal dan een schadevergoeding krijgen.
Bron : Fonds voor de Beroepsziekten. Beroepsastma: criteria voor erkenning en schadeloosstelling, 2003.
Artikel gepubliceerd op 02/09/2014.
3. Ernstig astma onder de loep
Astma, een ontstekingsziekte
Astma is een ziekte van de luchtwegen die zich uit in aanvallen. Tijdens zo’n astma-aanval, zijn de luchtwegen vernauwd en heeft de patiënt last van kortademigheid en een piepende ademhaling. Maar astma is niet alleen aanwezig tijdens aanvallen. Deze ziekte veroorzaakt elke dag, heel het jaar door een chronische ontsteking van de luchtwegen. Daarom moeten er ook dagelijks geneesmiddelen genomen worden. Hierdoor kan de meerderheid van de patiënten haar astma controleren.
Astma dat niet te controleren is met medicatie
“Een minderheid van alle astmapatiënten heeft ernstig astma en slaagt er niet in om deze klachten goed te controleren en haar longfunctie te verbeteren, ondanks een combinatie van langwerkende luchtwegverwijdende middelen (bronchodilatoren) en inhalatiesteroïden, die ontstekingsremmend werken, in hoge doses” zegt prof. Dupont, longarts aan het UZ Leuven. “Bij een aantal van deze patiënten treden herhaaldelijk matige tot ernstige astma-aanvallen op, zogenaamde exacerbaties.”
Ernstig astma vs. goed controleerbaar astma
Maar hoe komt het eigenlijk dat deze patiëntengroep haar klachten moeilijk kan behandelen, in tegenstelling tot patiënten met goed controleerbaar astma? “Dat is nog niet precies gekend. Het kan liggen aan afwijkingen in het functioneren van de luchtwegen, verschillen in ontstekingsmechanismen, een andere reactie van de luchtwegen op medicatie enz.”
Gevolgen van ernstig astma
Het mag niet verbazen dat deze ernstige vorm van astma belangrijke gevolgen kan hebben voor de levenskwaliteit van de patiënten. “Extra, ongeplande bezoeken aan de huis- of longarts, minder actieve deelname aan het gezinsleven en/of sociale activiteiten… Sommigen moeten zelfs hun job opgeven” vertelt prof. Dupont. Gelukkig bestaan er oplossingen om ernstig astma te behandelen… Moeilijk behandelbaar astma met ernstige aanvallen kan trouwens het leven van de patiënt in gevaar brengen. Elk jaar sterven tientallen mensen aan een astma-aanval (1).
Hoe ernstig astma behandelen?
Bovenop langwerkende bronchodilatoren en hoge doses inhalatiesteroïden, bestaan er specifieke geneesmiddelen tegen ernstig astma die volgens verschillende mechanismen werken.
*http://www.sfar.org/article/908/asthme-aigu-grave
Artikel gepubliceerd op 18/07/2014.
4. Medisch onderzoek: nieuwe medicatie voor astmapatiënten?

Uit de studie, die gepubliceerd werd in het vakblad Science, blijkt dat bepaalde cellen in de luchtwegen tijdens een astma-aanval kapot worden geknepen. Die cellen dienen als een soort barrière die ontstekingen en de afscheiding van slijm tegenhoudt. Wanneer de beschermende barrière van de luchtwegen beschadigd raakt tijdens een astma-aanval, ervaren patiënten vaak symptomen die het risico op nieuwe aanvallen verhogen. Dit creëert een vicieuze cirkel waarbij elke aanval verdere schade veroorzaakt, wat op zijn beurt kan leiden tot meer frequente en ernstige astma-aanvallen. “Dat mechanisme is eigenlijk goed gekend. Als je kijkt naar biopsieën bij mensen die een astma-aanval hebben gehad, zie je inderdaad beschadiging aan de oppervlakte van dat slijmvlies”, zegt Dupont.
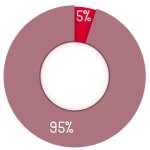
31% van alle astmapatiënten heeft geen effectieve medicijnen
De auteurs van de nieuwe studie suggereren dat hun ontdekking de weg kan vrijmaken voor de ontwikkeling van preventieve medicatie die de vernietiging van luchtwegcellen kan voorkomen. Zij benadrukken ook dat de huidige medicatie niet voor elke patiënt werkt. Volgens de onderzoekers ontbreekt effectieve medicatie voor zo’n 31 procent van alle astmapatiënten.
Geen garantie dat gadolinium gebruikt kan worden in medicatie tegen astma
In eerdere studies werd al ontdekt dat het materiaal gadolinium schade aan de cellen in de luchtwegen kan voorkomen. Volgens Dupont is er echter geen garantie dat gadolinium gebruikt kan worden in medicatie tegen astma. “Medicatie op basis van gadolinium is nog niet beschikbaar. Er moet eerst worden getest of dat een verschil kan maken, maar ook of het veilig is”, zegt de pneumoloog. Hij voegt daaraan toe dat gadolinium “vervelende bijwerkingen” kan geven in het lichaam. Een ziekte zoals astma moet op chronische basis behandeld worden. “Dan moet je zeker zijn dat je de longen niet beschadigt”, zegt Dupont. Medicatie ontwikkelen en testen kost bovendien veel tijd. Volgens Dupont zou het tot 10 jaar kunnen duren voordat zo'n nieuwe behandeling op de markt zou kunnen komen. Er is echter geen garantie dat zo’n medicatie uit de testfase raakt.
Bron: https://www.vrt.be/vrtnws/nl/2024/04/05/mogelijk-nieuwe-behandeling-voor-astma-quote/
5. Ernstige astma behandelen

Ernstige astma: een aangetaste levenskwaliteit
Personen met ernstige astma hebben last van bijzonder uitgesproken, persistente symptomen, die hun levenskwaliteit grondig aantasten. Enkele symptomen zijn een piepende ademhaling, hoestbuien en een gevoel van kortademigheid, die zowel overdag als ‘s nachts kunnen optreden. Als gevolg van een ontoereikende of onregelmatige behandeling kunnen patiënten met ernstige astma bovendien last krijgen van luchtwegobstructie en een snelle achteruitgang van de luchtwegfunctie. Een plotse verergering van de symptomen (exacerbatie genoemd) leidt niet alleen tot een grondige aantasting van de levenskwaliteit, maar vereist ook de orale inname van corticosteroïden en herhaalde ziekenhuisopnames.
Ernstige astma onder controle houden: geneesmiddelen combineren
Bij ernstige astma worden inhalatiecorticosteroïden (die de ontsteking verminderen) gecombineerd met het gebruik van langwerkende bronchodilatoren (die de spieren in de luchtwegen laten ontspannen). Maar ondanks de toepassing van die behandelingen in vaak hoge dosissen kunnen de symptomen van ernstige astma ongewoon frequent blijven voorkomen. Men spreekt dan over ‘moeilijk controleerbare ernstige astma’ – in dat geval moet het behandelingsschema herzien worden.
Men kan daarbij overwegen om systemische corticosteroïden (via orale inname of intraveneuze injectie) toe te dienen. Net als inhalatiecorticosteroïden werkt deze ontstekingsremmende medicatie op de ontstoken bronchiën. De risico’s die verbonden zijn aan het langdurige orale gebruik van cortisone gaan overigens gepaard met ernstige bijwerkingen zoals osteoporose, diabetes, atrofie van de huid (een dunner wordende huid), gewichtstoename en hoge bloeddruk.
Ernstige astma: de opkomst van biotherapieën
Sinds circa vijftien jaar worden er nieuwe geneesmiddelen ontwikkeld voor patiënten met ernstige astma die ongevoelig zijn voor de klassieke behandelingen. Het betreft hier de zogenaamde ‘biotherapieën’, doelgerichte therapieën specifiek gericht op werkingsmechanismen van de diverse subtypes van de ziekte. Dit is een grote troef, want de symptomen van astma kunnen sterk variëren volgens patiënt. Dit hangt meer bepaald af van het type ontstekingscellen en –moleculen die daarbij een rol spelen. Het principe van deze aanpak ‘op maat’ is dat een bepaalde patiënt de juiste behandeling krijgt om de ziekte beter onder controle te krijgen en de exacerbaties te beperken.
Artikel geschreven door Aude Dion, gezondheidsjournalist, in samenwerking met prof. Florence Schleich, pneumoloog en allergoloog aan het CHU van Luik.
NIEUWS
 27 08 2014
27 08 2014
Astma
Als je beroep astmaklachten veroorzaakt…
Beroepsastma: astma ontstaan door het werk
Astma is een ziekte waarbij de luchtwegen ontstoken zijn en vernauwen als gevolg van de ontsteking. Astma-aanvallen kunnen e...
Lees verder 18 07 2014
18 07 2014
Astma
Ernstig astma onder de loep
Astma, een ontstekingsziekte
Astma is een ziekte van de luchtwegen die zich uit in aanvallen. Tijdens zo’n astma-aanval, zijn de luchtwegen vernauwd en heeft de patiënt...
UW FAVORIETE ITEMS
 11 02 2025
11 02 2025
Astma
Hebben reinigingsmiddelen invloed op astma op lange termijn?
Ze hebben meer dan 1100 jongvolwassenen gedurende meerdere jaren gevolgd met analyse van het wekelijkse gebruik van reinigings- en ontsmettingsmiddelen.
Continue bloots...
Lees verder 22 11 2022
22 11 2022
Astma
De tol van ernstig astma
Astma is een heterogene ziekte die ongeveer 14 miljoen mensen in de Europese Unie treft. Tot 10% van de astmapatiënten lijdt aan ernstig astma. Ondanks de momenteel besch...
Lees verderKORT
OPINIEPEILING
GETUIGENISSEN
TEST JEZELF
ZIEKTES IN DE KIJKER
Chronische myeloïde leukemie
Covid-19
Leeftijdsgebonden maculadegeneratie (LMD)
Maagkanker
Migraine en hoofdpijn
Oogontsteking, oogirritatie of droge ogen
Overactieve blaas
Transplantatie van organen
PREVENTIE IN DE KIJKER
Alle thema'sNEWSLETTER
ONZE GIDSEN
IN FOTO