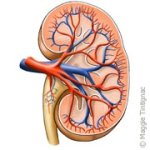
Nierinsufficiëntie
Behandeling
-
1. Peritoneale dialyse
2. Geneesmiddelen
3. De gezondheidstoestand bij dialyse
4. Hemodialyse
5. Wat is dialyse?
6. Reacties op een transplantatie
7. Een geschikte donor vinden
1. Peritoneale dialyse
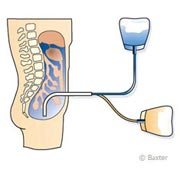
Bij deze behandeling wordt het bloed niet buiten het lichaam geleid, maar fungeert het eigen buikvlies als gedeeltelijk doorlaatbaar membraan. Het buikvlies is namelijk een dubbel membraan rond de buikwand en de buikorganen (darmen, maag, lever, enz.). Normaal gezien zitten beide membranen aan elkaar vast. De spoelvloeistof wordt via een katheter in de minuscule ruimte gebracht tussen de twee membranen. Het buikvlies heeft een oppervlakte van ongeveer 2 m2 en is rijkelijk bevloeid met kleine bloedvaatjes. De uitwisselingen gebeuren dan ook tussen het bloed in de buikvliesbloedvaten en de spoelvloeistof die is ingebracht in de buik.
CAPD
Bij CAPD (Continue Ambulante Peritoneale Dialyse) laat de patiënt via een slang, die vooraf is ingebracht onder de navel, een zak van ongeveer twee liter spoelvloeistof (dialysaat) leeglopen in de buik. De oplossing blijft drie tot vier uur in de buikholte en neemt geleidelijk de afvalstoffen, het water en de overtollige moleculen uit het bloed op die door het buikvlies stromen en met de spoelvloeistof geëlimineerd worden. Vervolgens laat de patiënt de gebruikte spoelvloeistof leeglopen in een lege zak en laat hij een zak met nieuwe spoelvloeistof leeglopen in de buikholte. Dit uitwisselen van de vloeistoffen duurt ongeveer een halfuur. Het hele proces wordt drie tot vier keer per 24 uur herhaald. Overdag blijft de spoelvloeistof enkele uren in contact met het buikvlies, ’s nachts 8 tot 12 uur. Tussen de wisselingen door kan de patiënt zijn normale activiteiten vervullen. Deze techniek is bijzonder efficiënt bij patiënten die nog een niet te verwaarlozen urinedebiet hebben (restdiurese). De techniek is ook goed geschikt voor patiënten met nierinsufficiëntie die verband houdt met hartinsufficiëntie (cardiorenaal syndroom). In dat geval zijn slechts een of twee uitwisselingen nodig om de cardiorespiratoire problemen te verbeteren.
APD
APD (Automatische Peritoneale Dialyse) steunt op hetzelfde principe, maar gebeurt alleen ’s nachts, tijdens de slaap, gedurende 8 tot 12 uur. Vóór het slapengaan verbindt de patiënt de buikkatheter met een aantal zakken spoelvloeistof (16 tot 20 liter), die op hun beurt gekoppeld zijn aan het voorgeprogrammeerde apparaat. Het wisselen van de vloeistoffen gebeurt automatisch. De machine regelt de wisseltijden, laat de gebruikte vloeistof uitlopen en vult de buikholte weer met een nieuwe vloeistof. APD is voor sommige patiënten minder belastend, omdat er overdag geen zakken moeten worden gewisseld. Het is een ideale therapie voor mensen die overdag werken en voor schoolkinderen.
2. Geneesmiddelen
Bloeddrukverlagende geneesmiddelen
Verhoogde bloeddruk behandelen is essentieel bij mensen met nierinsufficiëntie. Dat kost vaak veel moeite en vereist naast een zoutarm dieet het gebruik van verschillende bloeddrukverlagende middelen. Er zijn verschillende soorten medicijnen beschikbaar.
De plasmiddelen (diuretica) hebben een aparte plaats, omdat ze niet alleen de bloeddruk verlagen, maar ook de vochtopstapeling verminderen. Ook ACE-inhibitoren (inhibitoren van het angiotensine-conversie-enzym) en A2A’s (angiotensine II-antagonisten) hebben het aanzienlijke voordeel dat ze een specifiek nierbeschermend effect hebben, vooral bij ernstige proteïnurie.
Synthetische erytropoëtine
Bij chronisch nierfalen maakt de nier te weinig van het natuurlijke hormoon erytropoëtine aan. Dit hormoon stimuleert het beenmerg om meer rode bloedcellen te produceren. Omdat er te weinig rode bloedcellen worden gevormd, hebben mensen met nierinsufficiëntie last van bloedarmoede (anemie). Dit leidt tot ernstige vermoeidheid, zwakte en kortademigheid. Gelukkig is er de laatste jaren grote vooruitgang geboekt bij de behandeling van bloedarmoede bij nierpatiënten dankzij de ontwikkeling van synthetische erytropoëtine. Het gebruik van erytropoëse-stimulerende geneesmiddelen is vaak noodzakelijk bij mensen met nierinsufficiëntie (bv. Darbepoetin alfa, rHuEPO alpha & beta). Hun algemene toestand en de vermoeidheid verbeteren erdoor, en het hart wordt dankzij de verbeterde zuurstofvoorziening eveneens ontlast.
Cholesterolverlagende geneesmiddelen
Naast een vetarm dieet moeten soms cholesterolverlagende geneesmiddelen worden voorgeschreven.
Bicarbonaten
De nieren elimineren moeilijker zuren in geval van nierinsufficiëntie. Bloedacidose moet gecorrigeerd worden met bicarbonaten (bicarbonaatcapsules, Vichywater of via dialyse).
3. De gezondheidstoestand bij dialyse

De positieve kant zien
Het is evident dat dialyse een zware psychische belasting betekent. De patiënt ervaart de frequente dialysesessies vaak als een inperking van zijn vrijheid. Toch blijken de meeste patiënten ermee te kunnen leven. Wie de positieve kant van het plaatje kan zien, zal de behandeling makkelijker aanvaarden: de onzekerheid van de periode vóór de dialyse is voorgoed voorbij, het leven gaat verder en er kunnen weer plannen gemaakt worden. En voor patiënten die op een transplantatie wachten, is de dialysefase synoniem van hoop.
Sociale relaties
Een normaal sociaal leven leiden, kan voor dialysepatiënten een hopeloze zaak lijken. Toch blijkt dat in de praktijk niet zo te zijn. De banden met de partner, gezinsleden en vrienden/kennissen worden vaak juist hechter. Toch moeten partners soms opletten voor foute rolpatronen waarbij ze de patiënt te veel bemoederen. Door inzicht te krijgen in dit soort verkeerde houding en er zich over te informeren, kan de partner tijdig reageren en de relatie positief doen evolueren.
4. Hemodialyse
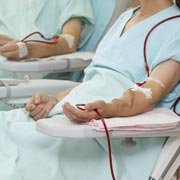
Bij hemodialyse wordt het bloed van de patiënt via een slangetje naar de kunstnier geleid, waar zich de membranen voor zuivering en de spoelvloeistof (of dialysaat) bevinden. De kunstnier bestaat uit een filter, de dialysator, die een membraan bevat dat beide compartimenten scheidt. Het eerste bevat het bij de patiënt afgetapte bloed, het tweede de dialysevloeistof. De uitwisseling tussen het bloed en de dialysevloeistof gebeurt via dit membraan, zodat de bloedsamenstelling weer in evenwicht raakt en afvalstoffen zoals creatinine en het overtollige water geëlimineerd worden.
Aanbrengen van een fistel
Om het aftappen van het bloed te vergemakkelijken, moet een chirurg eerst een fistel aanleggen ter hoogte van de onderarm, als verbinding tussen een slagader en een ader. De ader zet uit door de verhoogde druk van het slagaderlijke bloed. Daardoor is de uitgezette ader aanprikbaar, zodat het bloed met voldoende druk tot in het dialyseapparaat kan worden geleid. Nadat het door de kunstnier is gepasseerd, wordt het teruggestuurd naar de patiënt via een andere punctie in de fistel. Uiteraard moet die fistel zorgvuldig verzorgd worden om zolang mogelijk functioneel te blijven. Ongeveer 50 tot 60% van de fistels is na drie jaar nog altijd bruikbaar. Omdat de gemiddelde leeftijd van patiënten die starten met dialyse steeds hoger ligt, wordt het steeds moeilijker om bruikbare fistels te vervaardigen. De reden hiervoor is de kwetsbaarheid van de bovendien vaak vernauwde bloedvaten. Een permanente toegang tot een grote ader in de hals (catheter in de halsader of in de ondersleutelbeenader) kan een alternatief bieden. Deze oplossing is eerder makkelijk aan te brengen en biedt goede resultaten inzake afvoering van toxines. Het nadeel ervan is dan weer dat het risico op infecties groter is en dat de oplossing niet altijd functioneel is (trombose van de catheter).
Thuis of in het ziekenhuis
Hemodialyse gebeurt twee tot drie keer per week. Een sessie duurt tussen drie en vijf uur.
Hemodialyse gebeurt meestal in het ziekenhuis, maar onder bepaalde voorwaarden kan ze ook thuis of in een zogenaamd autodialysecentrum plaatsvinden. Die oplossing is een mooi compromis: de patiënt monteert zelf zijn toestel, maar wordt geholpen door een medisch team, dat minder talrijk is dan in het ziekenhuis.
Hoe verloopt de hemodialyse?
De patiënt wordt vóór elke hemodialysesessie gewogen, om na te gaan hoeveel hij sinds de vorige sessie is bijgekomen. Na het aanprikken van de fistel, kan de hemodialyse beginnen. Tijdens de sessie kan de patiënt lezen, slapen, muziek beluisteren of tv-kijken. Na de dialyse wordt hij opnieuw gewogen, om zijn "droog gewicht" te kennen, d.w.z. het gewicht na eliminatie van het overtollige water.
5. Wat is dialyse?
Beslissing tot dialyse
Vaak komt er een moment waarop, ondanks het dieet en de behandeling met medicijnen, de nieren niet langer hun diverse functies kunnen vervullen. De afvalstoffen hopen zich op, het overtollige water wordt niet meer uitgescheiden en het ionenevenwicht (natrium, kalium…) is verstoord. In dat geval is een nierfunctievervangende behandeling nodig, dialyse genoemd, om het bloed regelmatig te zuiveren. De beslissing om te starten met dialyse hangt ook af van de klachten van de patiënt.
Dialyse, een scheidingsproces
Dialyse is een scheidingsproces waarbij de lichaamsnoodzakelijke stoffen gescheiden worden van de afvalstoffen. Dit proces vindt plaats langs een vlies (membraan) dat gedeeltelijk doorlaatbaar is (een zogeheten biocompatibel membraan, met andere woorden een membraan dat compatibel is met bloed en dat de nevenwerkingen voor de patiënt hierdoor tot een minimum beperkt). De afvalproducten in het bloed gaan door het vlies heen naar de dialysevloeistof (aan de andere kant van het membraan). De samenstelling van deze vloeistof ligt dicht bij die van bloedplasma. Het membraan waardoor de filtering gebeurt, wordt halfdoorlaatbaar genoemd: het laat kleine moleculen zoals natrium en kalium door, maar houdt bijvoorbeeld rode bloedcellen en eiwitten tegen.
Hemodialyse, hemofiltratie en peritoneale dialyse
Bij hemodialyse wordt het bloed van de patiënt via een slangetje naar de kunstnier geleid, waarin zich de membranen voor zuivering en de dialysevloeistof bevinden. Zodra het bloed gefilterd is, wordt het teruggestuurd naar de patiënt. Hemodialyse gebeurt in het ziekenhuis, in een autodialysecentrum of thuis.
Hemodiafiltratie komt steeds vaker voor en is een techniek die nauw aanleunt bij de hemodialyse. Hemodiafiltratie wordt ofwel in de dialyseafdeling van het ziekenhuis ofwel in een autodialysecentrum uitgevoerd. Deze techniek verbetert de tolerantie inzake water- en zoutverlies (ultrafiltratie) en laat een betere controle van de biologische parameters toe, en zuivert bovendien bepaalde uremische toxicums (betere controle van het kaliumgehalte in het bloed, van het fosfatengehalte, de acidose …). Patiënten kunnen ook kiezen voor langdurgie dialyse ’s nachts (6 tot 8 uur, 3 keer per week). Dankzij deze techniek kunnen patiënten hun professionele activiteiten verderzetten. Net als hemodiafiltratie wordt ook deze techniek beter verdraen en kunnen de verschillende parameters beter worden gecontroleerd.
Bij peritoneale dialyse wordt het bloed niet naar buiten geleid, maar fungeert het eigen buikvlies – d.w.z. het vlies dat de buikorganen bedekt – als membraan voor zuivering. De spoelvloeistof wordt via een slangetje of een katheter tot in de buik gebracht. Peritoneale dialyse gebeurt thuis.
6. Reacties op een transplantatie

Een meestal snel herstel
Een niertransplantatie is een eenvoudige ingreep. De patiënt mag meestal al na enkele dagen opstaan, en in 75% van de gevallen werkt de nieuwe nier al na drie of vier dagen. Het ziekenhuisverblijf duurt meestal twee tot drie weken.
Afstoting voorkomen
Na een niertransplantatie moet de patiënt levenslang geneesmiddelen nemen om afstoting van de nieuwe nier te voorkomen. Deze medicijnen onderdrukken het afweersysteem en minimaliseren de kans op afstoting. Toch hebben ze een nadeel: ze verhogen de vatbaarheid voor infecties en het risico op bepaalde kankers, huidkanker met name. Sedert enkele jaren bestaan er ook anti-afstotingsmiddelen met antiproliferatieve eigenschappen die dus een kankerbestrijdende werking hebben (mTOR-inhibitoren). Er kunnen nog andere bijwerkingen optreden, maar de meeste patiënten kunnen er goed mee leven. Bovendien worden deze geneesmiddelen steeds beter verdragen.
Gemengde gevoelens
Soms voelt de patiënt zich leeg of down na een geslaagde niertransplantatie. Hij heeft nu eindelijk meer levenskwaliteit, maar de transplantatie confronteert hem ook weer met het verleden, toen zijn leven nog beheerst werd door zijn chronische ziekte. Het komt er nu op aan een nieuwe impuls te geven aan zijn leven. Alleenstaanden hebben het na afloop soms ook moeilijk met het verlies van sociaal contact met de andere patiënten in het dialysecentrum.
7. Een geschikte donor vinden
Wat is een geschikte donor?
De bloedgroep van de donor en de ontvanger moeten ABO-compatibel zijn.
- Analyse van de rode bloedcellen
U kunt alleen een donornier ontvangen van iemand waarvan u ook bloed kunt krijgen.
- De witte bloedcellen
Is uw bloedgroep compatibel met die van de donor, dan worden met een bloedtest de genetische kenmerken nagegaan van de witte bloedcellen (HLA-systeem) van de donor en de ontvanger. HLA-antigenen van donor en ontvanger moeten zo dicht mogelijk bij elkaar liggen.
- De donor mag uiteraard geen nierinsufficiëntie hebben of een aandoening die tot nierinsufficiëntie kan leiden (zoals diabetes), en mag ook geen kanker of een overdraagbare ziekte (aids) hebben.
- Levende of overleden donor
Een donornier kan afkomstig zijn van iemand die net gestorven is of van een levende donor. Het transplantaat van een levende donor biedt enkele voordelen in vergelijking met dat van een overleden persoon. De resultaten ervan zijn beter en ook het moment van de transplantie kan worden ingepland en lange wachttijden kunnen zo worden vermeden. De meeste getransplanteerde nieren komen van patiënten die hersendood zijn. De laatste jaren, als gevolg van het tekort aan donoren, worden ook nieren geoogst bij mensen die niet hersendood zijn maar die helaas levensgevaarlijk gewond zijn en bij wie de beademingsapparatuur wordt stilgelegd. Dit type donoren noemt men donoren zonder hartslag. Soms komen de vader, de moeder, een broer of een zus in aanmerking als levende donor. De kans om een nier te vinden met dezelfde genetische kenmerken is groter bij dichte familieleden dan bij niet-verwante donoren.
Toch kunnen in sommige gevallen ook de partner of een goede vriend als donor optreden, op voorwaarde dat hun bloedgroep ABO-compatibel is (in dat laatste geval wordt er minder rekening gehouden met de HLA-compatibiliteit).
- Leven met één nier
Personen die een nier afstaan, kunnen een normaal leven blijven leiden met één nier. De nieren hebben immers een zeer grote reservecapaciteit. Wel loopt de donor een iets hoger risico op hoge bloeddruk of proteïnurie.
- Eurotransplant
Wanneer de patiënt in aanmerking komt voor transplantatie, komt hij of zij op een wachtlijst van Eurotransplant. Eurotransplant is een internationale organisatie die de toewijzing van donororganen coördineert, afhankelijk van de HLA-compatibiliteit. Als een dergelijke gelegenheid zich voordoet, wordt de patiënt op de hoogte gebracht en moet hij zo snel mogelijk naar het ziekenhuis waar de transplantatie zal gebeuren.
- Wachttijd
De wachttijd voor een transplantatie kan lang zijn, soms meer dan twee jaar. Dat hangt af van verschillende factoren: het beperkte aantal beschikbare nieren, de bloedgroep en het (al dan niet frequente) weefseltype van de patiënt. Dit is een van de redenen waarom men de laatste tijd vaker overgaat tot het transplantaat zonder een beroep te doen op dialyse. Dit noemt men preëmptieve transplantatie. Met dit type transplantie worden ook de risico’s van hemodialyse minder.
NIEUWS
 23 02 2011
23 02 2011
Nierinsufficiëntie
Een meerjarenplan voor een betere behandeling van nierinsufficiëntie
Laurette Onkelinx heeft beslist om het plafond van de maximumfactuur (MF) te verlagen. Concreet wordt er voor 2009 ee...Behandelingen en geneesmiddelen beter terugbetaald
 23 02 2011
23 02 2011
Nierinsufficiëntie
A/H1N1-griep: welke voorzorgen voor dialyse- en transplantatiepatiënten?
Momenteel woeden er heel wat debatten over de vraag welke doelgroepen voorrang moeten krijgen bij toediening van het vaccin tegen A/H1N1-griep en van antivirale geneesmid...
 23 02 2011
23 02 2011
Nierinsufficiëntie
Kinderen met nierinsufficiëntie: tips voor een geslaagde vakantie
De vakanties zijn vaak een hersenbreker voor ouders van chronische nierpatiëntjes. Toch heeft het hele gezin er nood aan om een paar dagen per jaar stoom af te blazen!Ee...
 23 02 2011
23 02 2011
Nierinsufficiëntie
Eiwitrijke diëten: opgelet voor de nieren!
Of het nu gaat om repen, eiwitrijke dranken of oplospoeders: eiwitrijkediëten zijn in, zowel bij "lijners" als bij sportievelingen die slank willen blijven en tegelijk sp...
VIDEO
- «
- »
UW FAVORIETE ITEMS
OPINIEPEILING
GETUIGENISSEN
Begeleiding dialysepatiënten is prioriteit

Tatiana Diakun is verpleegster en gespecialiseerd in peritoneale dialyse
ZIEKTES IN DE KIJKER
Chronische myeloïde leukemie
Covid-19
Leeftijdsgebonden maculadegeneratie (LMD)
Maagkanker
Migraine en hoofdpijn
Oogontsteking, oogirritatie of droge ogen
Overactieve blaas
Transplantatie van organen
PREVENTIE IN DE KIJKER
Alle thema'sNEWSLETTER
ONZE GIDSEN
ZIEKTES
Diabète Hypertension Maladies lysosomales Troubles de la croissance Insuffisance cardiaque Syndrome hémolytique et urémique atypiqueIN FOTO
IN VIDEO