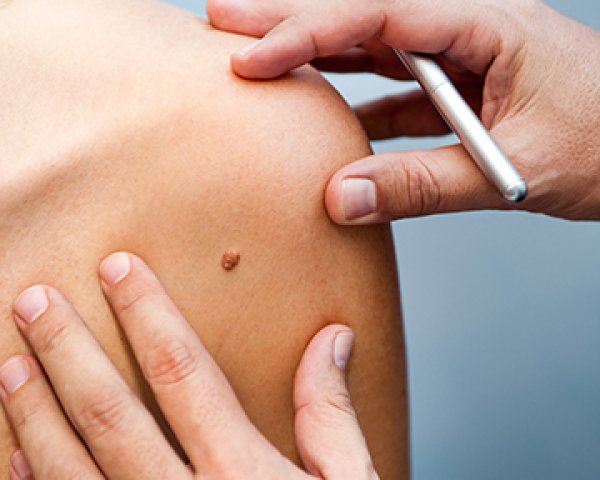
Mélanome
Quel suivi après le traitement du mélanome?
Zoom sur la thérapie ciblée
Les thérapies ciblées s’attaquent spécifiquement à certaines cellules cancéreuses. Elles les reconnaissent et inhibent les processus à l’origine de la multiplication incontrôlée des cellules tumorales.
Les thérapies ciblées dans le mélanome ciblent les mélanomes présentant une mutation génétique particulière. Ces thérapies peuvent être prescrites en tant que monothérapie (1 type de thérapie ciblée) ou en tant que thérapie combinée (2 types de thérapie ciblée en même temps).
Comprendre la mutation du gène BRAF
Près de 50% des patients atteints d’un mélanome ont une mutation du gène BRAF.
Chaque cellule normale contient une protéine BRAF qui détermine la croissance cellulaire. Ce gène n’est activé qu’en cas de lésion cellulaire afin de réparer la cellule. Ce gène a muté chez certaines personnes. La modification de l’ADN provoque une croissance et une division cellulaires incontrôlées, permettant à la tumeur de se développer rapidement.
Les inhibiteurs BRAF et MEK sont utilisés dans les mélanomes métastatiques avec mutation BRAF (stade IV non résécable).
Comment agit la thérapie ciblée?
Les thérapies ciblées bloquent les protéines BRAF et MEK et empêchent ainsi la croissance et/ou la propagation des cellules cancéreuses.
En temps normal, le BRAF fonctionne comme une sorte d’interrupteur transmettant des signaux afin de permettre aux cellules de se développer, seulement quand c’est nécessaire, empêchant ainsi une croissance cellulaire incontrôlée.
Chez les patients BRAF-positifs la protéine reste en permanence sur la position «ON». Ce qui génère des signaux en continu déclenchant une croissance cellulaire incontrôlée. L’objectif du traitement est de bloquer les protéines BRAF-MEK pour que les cellules tumorales meurent.
Quelle est la thérapie ciblée pour le cancer de la peau?
Il existe actuellement 4 traitements ciblés du cancer de la peau BRAF-positif.
Le premier traitement ciblé a été le dabrafenib, premier inhibiteur ciblé de la protéine BRAF, avec le trametinib, qui inhibe la protéine MEK.
Le dabrafenib peut être administré séparément, mais est presque toujours donné en combinaison avec le trametinib étant donné que l’action des deux traitements ensemble est plus efficace.
Quelques années plus tard ont été commercialisés le braftovi, qui inhibe la protéine RAF, et le mektovi, qui inhibe la protéine MEK. Le braftovi et le mektovi ne sont actuellement remboursés que pour le traitement d’un mélanome métastatique, tandis que le dabrafenib et le trametinib sont remboursés tant pour le mélanome adjuvant que pour le mélanome métastatique.
Avantages de la thérapie ciblée
Toutes les thérapies ciblées pouvant être actuellement administrées pour le traitement du mélanome sont orales, ce qui veut dire qu’elles existent sous forme de comprimé ou de gélule à prendre avec de l’eau. L’avantage majeur de cette forme de prise est que le patient ne doit pas se rendre à l’hôpital pour son traitement.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Les effets secondaires les plus fréquents des thérapies ciblées sont la fièvre et les troubles gastro-intestinaux. Ils sont réversibles, ce qui signifie qu’ils disparaîtront lorsque la dose est adaptée ou le traitement arrêté.
Zoom sur l’immunothérapie
L’immunothérapie, aussi appelée thérapie biologique (ou anticorps monoclonaux), stimule le système immunitaire afin de l’aider à combattre le cancer.
L’immunothérapie peut être administrée en monothérapie (1 type d’immunothérapie) ou en thérapie combinée (2 types d’immunothérapie).
Fonctionnement de l’immunothérapie
L’immunothérapie est un traitement contre le cancer qui consiste à stimuler l’immunité (le système immunitaire) du patient afin de combattre et détruire les cellules cancéreuses. Ce traitement ne détruit donc pas lui-même les cellules cancéreuses mais il mobilise le système immunitaire – et particulièrement certains types de globules blancs comme les lymphocytes T – afin que celui-ci élimine le cancer «naturellement».
Quelle immunothérapie pour le cancer de la peau?
Il existe actuellement 3 types d’immunothérapie pour le traitement du cancer de la peau.
Le nivolumab, un anticorps monoclonal se focalisant sur le récepteur PD-1 présent dans les lymphocytes T; le pembrolizumab, un anticorps monoclonal se focalisant sur le récepteur PD-1 présent dans les lymphocytes T; et l’ipilumumab, une molécule se focalisant sur le récepteur CTLA-4.
Le nivolumab peut être administré séparément ou en combinaison avec l’ipilumumab en fonction du stade de la maladie. Le pembrolizumab ne peut être administré que séparément.
Les avantages de l’immunothérapie
L’immunothérapie est administrée en perfusion et peut être utilisée pour tous les types de mélanome, qu’ils aient une mutation génétique ou non.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Dans le cas des immunothérapies, le nombre de patients présentant des effets secondaires est assez faible.
Les effets secondaires les plus fréquents de l’immunothérapie sont une diminution des globules blancs, responsables de votre immunité, et des troubles gastro-intestinaux. D’autre part, le système immunitaire de certains patients (1/4) peut aussi réagir de façon trop extrême au traitement. Dans ce cas, le système immunitaire attaque les cellules saines. Les effets secondaires liés au système immunitaire sont irréversibles, ce qui signifie qu’ils ne disparaîtront pas.
NEWS
 15 01 2024
15 01 2024
Mélanome
Des vaccins contre le cancer de la peau dès 2025?
La société pharmaceutique Moderna espère mettre sur le marché un vaccin contre le cancer de la peau d'ici 2025. «Les résultats sont très prometteurs», déclare Evelien Smi...
Lire la suite 23 10 2023
23 10 2023
Cancer du sein
«Arrêtez de dire qu'il faut lutter contre le cancer»
«Laissez ce combat aux médecins et aux chercheurs. Les patients ont surtout besoin de soutien et de réconfort», a déclaré la rédactrice en chef à VRT NWS. «Lutter contre...
Lire la suite 23 10 2023
23 10 2023
Mélanome
«D'ici 2030, les premiers vaccins contre le cancer»
La technologie de l'ARNm... Une technologie révolutionnaire qui, selon la biologiste clinique Isabel Reloux-Roels (UZ Gent), peut être réutilisée lors de futures pandémie...
Lire la suite 07 07 2023
07 07 2023
Mélanome
«Cancer de la peau: cancer qui augmente le plus vite en Belgique»
«D'ici quelques années, le nombre de cas va augmenter considérablement», a prévenu Lieve Brochez, professeur de dermatologie (UZ Gent) et Présidente d'EuroSkin, l’associa...
Lire la suiteVOS ARTICLES PRÉFÉRÉS
 10 01 2024
10 01 2024
Mélanome
Mieux cibler l'immunothérapie pour le mélanome
En ciblant un type spécifique de cellules de mélanome, la réponse à l'immunothérapie peut être améliorée.
Mélanome: augmenter considérablement l'efficacité de l'immunot
... Lire la suiteBRÈVES
SONDAGE
TÉMOIGNAGES
«Nous avons accompli beaucoup de progrès en peu de temps»

Dr Annemie Rutten, Chef de service Oncologie médicale, GZA
Mélanome: le dépistage retardé suite à la Covid-19

Dr Nathalie Rooseleer, Dermatologue bénévole au sein de la Task Force d’Euromelanoma Belgique
Pourquoi les UV sont-ils mauvais pour la peau?

Jan Gutermuth, chef de service de Dermatologie, UZ Brussel
TESTEZ-VOUS
MALADIES À LA UNE
Cancer de l'estomac
Covid-19
Dégénérescence maculaire liée à l’âge (DMLA)
Greffe d'organes
Leucémie myéloïde chronique
Migraine et maux de tête
Oeil infecté, irrité ou sec
Vessie hyperactive
PRÉVENTION À LA UNE
Toutes les thématiquesNEWSLETTER
EN IMAGES