Mélanome
Traitement
-
1. Comment limiter la propagation du mélanome?
2. Grain de beauté suspect: l’exérèse diagnostique
3. Quel suivi après le traitement du mélanome?
4. Traitement du mélanome au stade métastastatique
5. Traitements préventifs de la propagation ou de la rechute d’un mélanome
1. Comment limiter la propagation du mélanome?
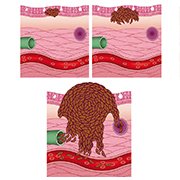
En cas de ganglion sentinelle positif, c’est-à-dire s’il contient des cellules cancéreuses, une seconde opération sera réalisée afin d’enlever les autres ganglions régionaux (aisselle, creux de l’aine, cou). Cette opération est nécessaire car les ganglions lymphatiques voisins peuvent eux aussi renfermer des cellules cancéreuses. Cette opération s’appelle un curage ganglionnaire.
Plus rarement, si les examens (PET-CT-Scan) ont montré une propagation du mélanome dans un ou plusieurs ganglions lymphatiques, le chirurgien réalisera un curage d’emblée.
Le curage ganglionnaire peut parfois entraîner des complications, telles qu’une limitation des mouvements, des douleurs… comme quand on retire les ganglions de l’aisselle lors d’un cancer du sein. D’autres patients peuvent développer un lymphœdème ou œdème lymphatique (gonflement) qui persiste plusieurs mois, voire plusieurs années après l’opération. Celui-ci correspond à l’accumulation de liquide dans un bras ou une jambe où les ganglions ont été retirés. Pour soulager cette accumulation de liquide vous pouvez vous rendre chez un kinésithérapeute qui pratiquera un drainage lymphatique.
Un traitement adjuvant peut être indiqué pour limiter le risque de rechute, aussi appelée récidive. Le mot «adjuvant» signifie que le patient est en principe guéri, mais se voit quand même administrer un traitement pour diminuer le risque de récidive. Certains patients souffrant d’un mélanome ont en effet un risque élevé de récidive. Il s’agit notamment des patients avec atteinte des ganglions lymphatiques ou qui ont déjà des métastases ailleurs, mais chez qui la tumeur a pu être entièrement enlevée. Jusqu’il y a peu, seul l’interféron entrait en considération pour le traitement adjuvant dans le mélanome. Il existe désormais plusieurs options de traitement adjuvant comme une immunothérapie ou une thérapie ciblée avec le trametinib et le dafrafenib.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
2. Grain de beauté suspect: l’exérèse diagnostique
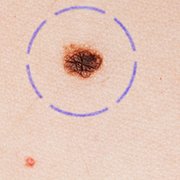
L’exérèse diagnostique
Si le dermatologue pense que le grain de beauté suspect pourrait être un mélanome, il va essayer directement de retirer toute la partie de la peau où se situe le mélanome. La procédure est appelée «exérèse diagnostique» car l’exérèse a pour but à la fois de retirer la tumeur mais aussi, après examen, de poser le diagnostic. Cette opération se déroule sous anesthésie locale. Ensuite, il envoie le fragment de peau chez l’anatomopathologiste pour analyse. Toute destruction d’un grain de beauté (suspect ou pas), par exemple par laser, est formellement interdite car aucune analyse ne sera possible. L’ablation partielle de la lésion, soit en «décapitant» celle-ci puis en brûlant la base (technique de «shave-coagulation»), soit en réalisant une biopsie partielle, doit, dans la mesure du possible, être évitée. Ces techniques sont parfois, mais c’est rare, inévitables.
L’exérèse chirurgicale
Si, après analyse, l’anatomopathologiste diagnostique un mélanome, des marges de sécurité plus importantes autour du mélanome doivent être prévues à la fois en largeur et en profondeur.
Pourquoi ne pas l’avoir fait directement lors de l’exérèse diagnostique? Avant d’enlever un grain de beauté et la peau qui l’entoure, le dermatologue veut avoir la certitude qu’il s’agit vraiment d’un mélanome, et non d’un grain de beauté atypique ou d’une verrue légèrement pigmentée. D’autre part, les marges ne peuvent pas être devinées à l’avance. La marge est la distance entre la tumeur et le bord du tissu prélevé sans cellules cancéreuses.
Enfin, si le ganglion sentinelle doit être enlevé par la suite, l’excision large est un handicap si elle a été réalisée d’emblée.
Quelle quantité de peau retirer?
Les marges de l’exérèse dépendent de l’épaisseur du mélanome. En cas de mélanome in situ, les marges sont de 0,5 cm. Au-delà du mélanome in situ, l’épaisseur est mesurée grâce à l’indice de Breslow. Si celui-ci est inférieur ou égal à 2 mm, 1 cm de marge suffit. Sinon, les marges doivent être de 2 cm.
L’exérèse chirurgicale peut donner lieu à une plaie assez étendue, impossible à suturer. Pour la refermer, le chirurgien réalise alors une greffe ou un lambeau. Cela signifie qu’il va prélever un morceau de peau sur une autre partie du corps afin de pouvoir fermer la plaie.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
3. Quel suivi après le traitement du mélanome?
Lorsque le mélanome a été traité, un suivi est proposé aux patients:
- Tous les patients qui ont eu un mélanome bénéficient d’un suivi dermatologique régulier pour le restant de leur vie. Le but est essentiellement le dépistage précoce d’un second mélanome. Il est aussi conseillé aux patients d’examiner eux-mêmes leur peau.
- Chez les patients qui ont eu un mélanome et ont un risque accru de rechute/métastase un suivi oncologique est aussi nécessaire. La fréquence des visites, le type d’examens et leur fréquence sont liés au risque métastatique (c’est-à-dire à l’indice de Brelow initial), au fait que le mélanome était ulcéré ou non, et à la présence ou non d’atteinte d’un ou de plusieurs ganglions.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
4. Traitement du mélanome au stade métastastatique
Zoom sur la thérapie ciblée
Les thérapies ciblées s’attaquent spécifiquement à certaines cellules cancéreuses. Elles les reconnaissent et inhibent les processus à l’origine de la multiplication incontrôlée des cellules tumorales.
Les thérapies ciblées dans le mélanome ciblent les mélanomes présentant une mutation génétique particulière. Ces thérapies peuvent être prescrites en tant que monothérapie (1 type de thérapie ciblée) ou en tant que thérapie combinée (2 types de thérapie ciblée en même temps).
Comprendre la mutation du gène BRAF
Près de 50% des patients atteints d’un mélanome ont une mutation du gène BRAF.
Chaque cellule normale contient une protéine BRAF qui détermine la croissance cellulaire. Ce gène n’est activé qu’en cas de lésion cellulaire afin de réparer la cellule. Ce gène a muté chez certaines personnes. La modification de l’ADN provoque une croissance et une division cellulaires incontrôlées, permettant à la tumeur de se développer rapidement.
Les inhibiteurs BRAF et MEK sont utilisés dans les mélanomes métastatiques avec mutation BRAF (stade IV non résécable).
Comment agit la thérapie ciblée?
Les thérapies ciblées bloquent les protéines BRAF et MEK et empêchent ainsi la croissance et/ou la propagation des cellules cancéreuses.
En temps normal, le BRAF fonctionne comme une sorte d’interrupteur transmettant des signaux afin de permettre aux cellules de se développer, seulement quand c’est nécessaire, empêchant ainsi une croissance cellulaire incontrôlée.
Chez les patients BRAF-positifs la protéine reste en permanence sur la position «ON». Ce qui génère des signaux en continu déclenchant une croissance cellulaire incontrôlée. L’objectif du traitement est de bloquer les protéines BRAF-MEK pour que les cellules tumorales meurent.
Quelle est la thérapie ciblée pour le cancer de la peau?
Il existe actuellement 4 traitements ciblés du cancer de la peau BRAF-positif.
Le premier traitement ciblé a été le dabrafenib, premier inhibiteur ciblé de la protéine BRAF, avec le trametinib, qui inhibe la protéine MEK.
Le dabrafenib peut être administré séparément, mais est presque toujours donné en combinaison avec le trametinib étant donné que l’action des deux traitements ensemble est plus efficace.
Quelques années plus tard ont été commercialisés le braftovi, qui inhibe la protéine RAF, et le mektovi, qui inhibe la protéine MEK. Le braftovi et le mektovi ne sont actuellement remboursés que pour le traitement d’un mélanome métastatique, tandis que le dabrafenib et le trametinib sont remboursés tant pour le mélanome adjuvant que pour le mélanome métastatique.
Avantages de la thérapie ciblée
Toutes les thérapies ciblées pouvant être actuellement administrées pour le traitement du mélanome sont orales, ce qui veut dire qu’elles existent sous forme de comprimé ou de gélule à prendre avec de l’eau. L’avantage majeur de cette forme de prise est que le patient ne doit pas se rendre à l’hôpital pour son traitement.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Les effets secondaires les plus fréquents des thérapies ciblées sont la fièvre et les troubles gastro-intestinaux. Ils sont réversibles, ce qui signifie qu’ils disparaîtront lorsque la dose est adaptée ou le traitement arrêté.
Zoom sur l’immunothérapie
L’immunothérapie, aussi appelée thérapie biologique (ou anticorps monoclonaux), stimule le système immunitaire afin de l’aider à combattre le cancer.
L’immunothérapie peut être administrée en monothérapie (1 type d’immunothérapie) ou en thérapie combinée (2 types d’immunothérapie).
Fonctionnement de l’immunothérapie
L’immunothérapie est un traitement contre le cancer qui consiste à stimuler l’immunité (le système immunitaire) du patient afin de combattre et détruire les cellules cancéreuses. Ce traitement ne détruit donc pas lui-même les cellules cancéreuses mais il mobilise le système immunitaire – et particulièrement certains types de globules blancs comme les lymphocytes T – afin que celui-ci élimine le cancer «naturellement».
Quelle immunothérapie pour le cancer de la peau?
Il existe actuellement 3 types d’immunothérapie pour le traitement du cancer de la peau.
Le nivolumab, un anticorps monoclonal se focalisant sur le récepteur PD-1 présent dans les lymphocytes T; le pembrolizumab, un anticorps monoclonal se focalisant sur le récepteur PD-1 présent dans les lymphocytes T; et l’ipilumumab, une molécule se focalisant sur le récepteur CTLA-4.
Le nivolumab peut être administré séparément ou en combinaison avec l’ipilumumab en fonction du stade de la maladie. Le pembrolizumab ne peut être administré que séparément.
Les avantages de l’immunothérapie
L’immunothérapie est administrée en perfusion et peut être utilisée pour tous les types de mélanome, qu’ils aient une mutation génétique ou non.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Dans le cas des immunothérapies, le nombre de patients présentant des effets secondaires est assez faible.
Les effets secondaires les plus fréquents de l’immunothérapie sont une diminution des globules blancs, responsables de votre immunité, et des troubles gastro-intestinaux. D’autre part, le système immunitaire de certains patients (1/4) peut aussi réagir de façon trop extrême au traitement. Dans ce cas, le système immunitaire attaque les cellules saines. Les effets secondaires liés au système immunitaire sont irréversibles, ce qui signifie qu’ils ne disparaîtront pas.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
5. Traitements préventifs de la propagation ou de la rechute d’un mélanome

-
Thérapies ciblées
Les thérapies ciblées sont spécifiquement axées sur certaines cellules cancéreuses. Elles reconnaissent ces cellules cancéreuses et freinent les processus de multiplication incontrôlée des cellules tumorales.
Les thérapies ciblées dans le mélanome sont axées sur les mélanomes présentant une mutation génétique déterminée. Ces thérapies peuvent être prescrites en tant que monothérapie (1 type de thérapie ciblée) ou en tant que thérapie combinée (2 types de thérapies ciblées en même temps).
Près de 50% des patients atteints d’un mélanome ont une mutation du gène BRAF. Chaque cellule normale contient une protéine qui détermine la croissance cellulaire. Ce gène est uniquement activé en cas de lésion cellulaire afin de réparer la cellule. Chez certaines personnes, ce gène BRAF a muté. Cette modification de l’ADN provoque une prolifération et une division cellulaire incontrôlées permettant à la tumeur de croître rapidement.
Le dabrafenib et le trametinib sont actuellement les seuls inhibiteurs BRAF et MEK remboursés pouvant être utilisés pour le traitement du mélanome adjuvant.
Le dabrafenib et le trametinib sont des thérapies orales, c’est-à-dire que le médicament est à prendre sous forme de comprimé ou de gélule avec de l’eau. L’avantage majeur de cette forme de prise est que le patient ne doit pas se rendre à l’hôpital pour son traitement.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Les effets secondaires les plus fréquents des thérapies ciblées sont la fièvre et les troubles gastro-intestinaux. Si vous en souffrez, sachez qu’ils sont réversibles, ce qui signifie qu’ils disparaîtront lorsque la dose est adaptée ou le traitement arrêté.
-
Immunothérapies
L’immunothérapie, aussi appelée thérapie biologique (ou anticorps monoclonaux), stimule le système immunitaire afin de l’aider à combattre le cancer.
L’immunothérapie dans le traitement du mélanome adjuvant est uniquement approuvée en monothérapie (1 type d’immunothérapie) pour le pembrolizumab et le nivolumab.
L’immunothérapie est administrée en perfusion et peut être utilisée pour tous les types de mélanome, peu importe si celui-ci a une mutation génétique ou non.
Comme avec tout traitement, vous pouvez en tant que patient présenter des effets secondaires. Les effets secondaires les plus fréquents de l’immunothérapie sont une diminution du nombre de globules blancs, qui participent à votre défense immunitaire, et des troubles gastro-intestinaux. D’autre part, le système immunitaire de certains patients (1/4) peut aussi réagir de façon trop extrême au traitement. Lorsque cela se produit, le système immunitaire attaque les cellules saines. Les effets secondaires liés au système immunitaire sont irréversibles, ce qui signifie qu’ils ne disparaîtront pas.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
NEWS
 15 01 2024
15 01 2024
Mélanome
Des vaccins contre le cancer de la peau dès 2025?
La société pharmaceutique Moderna espère mettre sur le marché un vaccin contre le cancer de la peau d'ici 2025. «Les résultats sont très prometteurs», déclare Evelien Smi...
Lire la suite 23 10 2023
23 10 2023
Cancer du sein
«Arrêtez de dire qu'il faut lutter contre le cancer»
«Laissez ce combat aux médecins et aux chercheurs. Les patients ont surtout besoin de soutien et de réconfort», a déclaré la rédactrice en chef à VRT NWS. «Lutter contre...
Lire la suite 23 10 2023
23 10 2023
Mélanome
«D'ici 2030, les premiers vaccins contre le cancer»
La technologie de l'ARNm... Une technologie révolutionnaire qui, selon la biologiste clinique Isabel Reloux-Roels (UZ Gent), peut être réutilisée lors de futures pandémie...
Lire la suite 07 07 2023
07 07 2023
Mélanome
«Cancer de la peau: cancer qui augmente le plus vite en Belgique»
«D'ici quelques années, le nombre de cas va augmenter considérablement», a prévenu Lieve Brochez, professeur de dermatologie (UZ Gent) et Présidente d'EuroSkin, l’associa...
Lire la suiteVOS ARTICLES PRÉFÉRÉS
 10 01 2024
10 01 2024
Mélanome
Mieux cibler l'immunothérapie pour le mélanome
En ciblant un type spécifique de cellules de mélanome, la réponse à l'immunothérapie peut être améliorée.
Mélanome: augmenter considérablement l'efficacité de l'immunot
... Lire la suiteBRÈVES
SONDAGE
TÉMOIGNAGES
«Nous avons accompli beaucoup de progrès en peu de temps»

Dr Annemie Rutten, Chef de service Oncologie médicale, GZA
Mélanome: le dépistage retardé suite à la Covid-19

Dr Nathalie Rooseleer, Dermatologue bénévole au sein de la Task Force d’Euromelanoma Belgique
Pourquoi les UV sont-ils mauvais pour la peau?

Jan Gutermuth, chef de service de Dermatologie, UZ Brussel
TESTEZ-VOUS
MALADIES À LA UNE
Cancer de l'estomac
Covid-19
Dégénérescence maculaire liée à l’âge (DMLA)
Greffe d'organes
Leucémie myéloïde chronique
Migraine et maux de tête
Oeil infecté, irrité ou sec
Vessie hyperactive
PRÉVENTION À LA UNE
Toutes les thématiquesNEWSLETTER
EN IMAGES