Longkanker
Immunotherapie
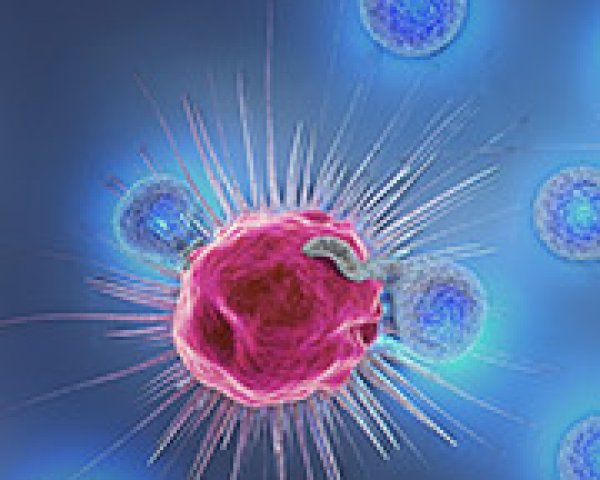
Het immuunsysteem
Normaal gezien verdedigt het immuunsysteem ons lichaam door ‘vreemde’ stoffen te bestrijden: virussen, bacteriën, getransplanteerde cellen, kankercellen … Om dat te doen, heeft het verschillende wapens voorhanden. Witte bloedcellen spelen daarbij een hoofdrol. Er bestaan verschillende soorten witte bloedcellen: lymfocyten, neutrofielen, basofielen, eosinofielen en monocyten. In de categorie lymfocyten onderscheiden we:
- B-lymfocyten: B-lymfocyten produceren antistoffen die zich nestelen in de antigenen (specifieke eiwitten die in de vreemde cellen, zoals kankercellen, zitten) om ze te kunnen uitschakelen;
- T-lymfocyten: T-lymfocyten spelen een belangrijke rol in het wegnemen van kankercellen. Enerzijds coördineren en regelen ze het immuunsysteem, anderzijds vallen ze de indringers rechtstreeks aan.
Wanneer het immuunsysteem aan kanker ontsnapt …
Ons immuunsysteem maakt voortdurend komaf met kankercellen in hun beginstadium, om te vermijden dat die kankercellen zich verder ontwikkelen en zelfs verspreiden. Maar soms slagen de kankercellen erin de activiteit en verspreiding van T-lymfocyten af te remmen, waardoor ze de identificatie van slechte cellen kunnen omzeilen. Hoe dan precies? Door twee receptoren (‘controlepunteiwitten’) op de T-lymfocyten te stimuleren:
- CTLA-4-receptoren
- PD-1-receptoren
Het is net die stimulatie die de goede werking van de T-lymfocyten en bijgevolg het immuunsysteem verzwakt.
Immunotherapie: hoe werkt het?
Immunotherapie is een kankerbehandeling waarbij het immuunsysteem van de patiënt wordt gestimuleerd met als doel de kankercellen te bestrijden en te vernietigen. Het is dus niet de behandeling zelf die de kankercellen vernietigt; de behandeling mobiliseert het immuunsysteem – vooral bepaalde witte bloedcellen zoals de T-lymfocyten – om de kanker ‘op natuurlijke wijze’ te vernietigen. Hoe? Door de patiënt moleculen genaamd ‘monoklonale antistoffen’ toe te dienen. Monoklonale antistoffen blokkeren:
- ofwel de aanwezige CTLA-4- en PD-1-receptoren op de T-lymfocyten;
- ofwel de biomerker PD-L1 op de kankercellen (het is die biomerker die focust op de PD-1-receptor van de T-lymfocyten en hem stimuleert).
Dankzij de toediening van die monoklonale antistoffen kan men een gepaste immuunrespons tegen de antikankerstoffen herstellen of behouden.
Immunotherapie bij longkanker
Vandaag worden drie monoklonale antistoffen gebruikt bij de immunologische behandelingen van de longen: nivolumab, pembrolizumab en atezolizumab. Deze moleculen focussen op de PD-1-receptor en zijn vooral bedoeld voor patiënten met een niet-kleincellige longkanker, waar zo’n 80% van de longkankergevallen onder valt.
- Nivolumab kan worden toegediend in het geval van niet-kleincellige longkankers, epidermaal of niet-epidermaal, plaatselijk vergevorderd of met uitzaaiingen. Als chemotherapie niet helpt, wordt deze molecule gebruikt als tweedelijnsbehandeling.
- Pembrolizumab kan worden gebruikt als tweedelijnsbehandeling voor niet-kleincellige longkankers met uitzaaiingen (metastase) wanneer de tumor een biomerker PD-L1 hoger dan 1% weergeeft. Deze molecule heeft ook al zijn nut als eerstelijnsbehandeling bewezen, meer bepaald in het geval de tumor een verhoogde PD-L1-expressie (van minstens 50%) vertoont.
- Atezolizumab is een anti-PD-L1-antistof die gebruikt wordt als tweedelijnsbehandeling, onafhankelijk van het PD-L1-expressieniveau.
Voordelen van immunotherapie
Immuno-oncologische behandelingen worden met regelmatige intervallen intraveneus toegediend. Dat gebeurt over het algemeen in het dagziekenhuis, wat een niet te onderschatten comfort betekent voor de patiënt in vergelijking met andere behandelingen. De meeste patiënten krijgen hoogstens te maken met lichte of zelfs geen bijwerkingen. Andere patiënten vertonen dan weer een excessieve immuunreactie: het immuunsysteem is dan te krachtig gemobiliseerd en begint tegen de eigen cellen (auto-immuniteit) te reageren. Net om dat te vermijden, wordt de immuunreactie van de patiënt gecontroleerd d.m.v. bloedafnames tussen de behandelingen.
NIEUWS
 14 10 2022
14 10 2022
Lymfomen
Humoristisch schrijven als therapie
Maxime Dahan heeft zijn toevlucht genomen tot het schrijven zodra hij de diagnose van lymfoom te horen kreeg. Hij heeft deze beproeving het hoofd geboden met een ‘balpen’...
Lees verder 23 08 2022
23 08 2022
Longkanker
ALK+ longkanker: therapeutische doorbraken
De kennis van de ALK-translocatie bij longkanker dateert van 2007 en de eerste gerichte behandeling was er 5 jaar later. Momenteel zijn er België 5 gerichte orale behande...
Lees verderLongkanker
Leven met ALK+ longkanker
Leven met ALK+ longkanker?
Mensen jonger dan 50 jaar
ALK+ kanker wordt geassocieerd met niet-erfelijke veranderingen in het ALK gen en treft vaak mensen jonger dan 50...
Lees verderVIDEO
Leven met ALK+ longkanker
Naast de longkanker die het vaakst in verband wordt gebracht met roken, zijn er andere vormen van deze kanker, waaronder ALK+ longkanker.
Lees verderTabak: de hoofdoorzaak van longkanker
Bijna 85% van alle longkankers worden veroorzaakt door tabak. Stoppen met roken is dan ook de belangrijkste preventiemaatregel.
Lees verder- «
- »
UW FAVORIETE ITEMS
OPINIEPEILING
GETUIGENISSEN
"Hoe kunnen we het bewustzijn rond longkanker vergroten?"

Gesprek met prof. Sebahat Ocak, thorax-longoncoloog (CHU UCL Namen,Site Godinne), en Marie-Ange, longkankerpatiënte en lid van de vereniging ALK+ Belgium.
“De hoed voor een beter leven met alopecia”

De Caring Hat werd ontworpen door Fabienne Delvigne. Dit initiatief biedt hoeden aan als alternatieve oplossing voor pruiken en mutsen, bijvoorbeeld voor wie lijdt aan haaruitval ten gevolge van een kankerbehandeling.
TEST JEZELF
ZIEKTES IN DE KIJKER
Chronische myeloïde leukemie
Covid-19
Leeftijdsgebonden maculadegeneratie (LMD)
Maagkanker
Migraine en hoofdpijn
Oogontsteking, oogirritatie of droge ogen
Overactieve blaas
Transplantatie van organen
PREVENTIE IN DE KIJKER
Alle thema'sNEWSLETTER
ONZE GIDSEN
ZIEKTES
BPCO Asthme Tabagisme Cancer du sein Métastases osseuses Cancer colorectal Cancer de l’ovaire LymphomesIN FOTO