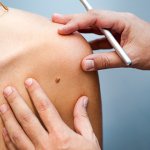
Mélanome
Causes
-
1. Le cancer de la peau est-il héréditaire?
2. Les UV à l’origine du cancer de la peau (mélanome)
3. Sommes-nous tous égaux face au cancer de la peau?
1. Le cancer de la peau est-il héréditaire?

Outre l’exposition aux UV, le type de peau et le nombre de grains de beauté, il existe un autre facteur de risque de cancer de la peau: la prédisposition héréditaire.
Plus le nombre de membres de la famille ayant eu un mélanome est important, plus le risque de mélanome est grand. Une étude génétique permet actuellement de préciser ce risque.
Chez les personnes ayant déjà eu elles-mêmes un mélanome, le risque de développer un autre mélanome augmente également et est de l’ordre de 8%.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
2. Les UV à l’origine du cancer de la peau (mélanome)

L’exposition aux rayonnements UV émanant du soleil est une des causes démontrées dans le développement des mélanomes. Les études montrent que l’exposition temporaire et brutale au soleil, par exemple lors de vacances à la plage, constitue un facteur de risque important. Des coups de soleil répétés, surtout durant l'enfance, augmentent également le risque de mélanome. Un séjour prolongé en pays tropical durant l’enfance est en soi un facteur de risque pour le mélanome. Les personnes de race blanche nées en Afrique sont un exemple typique.
Les campagnes de prévention jouent un rôle particulièrement important. Il est en effet essentiel que le public soit sensibilisé aux risques des expositions aux rayons du soleil et sache comment s’en prémunir.
En ce qui concerne le banc solaire, c’est essentiellement son usage chez la jeune fille et la femme jeune qui constitue un facteur de risque de mélanome. Son usage chez la femme d’âge moyen ou âgée facilite les kératoses actiniques, les carcinomes spinocellulaires, et le vieillissement général de la peau (rides, etc.).
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
3. Sommes-nous tous égaux face au cancer de la peau?

Type de peau plus à risque de cancer
Certaines caractéristiques physiques augmentent le risque de développer un mélanome (cancer de la peau). La couleur des yeux, la couleur des cheveux et le type de peau - ce qu’on appelle le phototype - déterminent dans quelle mesure la peau réagit au rayonnement ultraviolet.
Ainsi, les personnes aux yeux bleus ou verts, aux cheveux roux ou blonds et au type de peau claire et peu pigmentée, avec ou sans taches de rousseur, ont plus de risque de développer un mélanome. Leur peau est généralement vite sujette aux coups de soleil en cas d’exposition au rayonnement UV et ne bronze pas, ou lentement. Leurs cellules pigmentaires produisent donc peu (trop peu) de pigment coloré, ce qui les rend extrêmement sensibles aux lésions occasionnées par les rayons UV en provenance du soleil ou des bancs solaires.
Nombre élevé de grains de beauté atypiques
Le syndrome dit «syndrome des naevus atypiques» est le plus important facteur de risque de mélanome, avant le phototype clair. Il s’agit de personnes ayant de nombreux grains de beauté (plus 50 ou plus de 100 selon les définitions), avec, parmi ceux-ci des naevus (ou grains de beauté) dits «atypiques»: naevus de grande taille (plus de 5 mm), irréguliers en forme et en couleur, bref des grains de beauté qui ressemblent à des mélanomes mais n’en sont pas car ils n’évoluent pas dans le temps. Chez ces personnes, le mélanome peut se développer à partir d’un naevus atypique, à partir d’un naevus banal, ou à partir de la peau saine: la peau de ces patients fabrique trop de grains de beauté, trop tard dans la vie et parfois «se trompe» en fabriquant un mélanome. Ce syndrome est parfois familial. Ces personnes à risque doivent idéalement être suivies régulièrement par dermoscopie digitalisée (aussi appelée vidéodermoscopie).
Tache pigmentée congénitale (naevus congénital)
Parmi les personnes qui naissent avec un grain de beauté appelé naevus congénital, seules celles ayant un naevus géant (s’étendant sur tout un membre ou sur une grande partie du tronc par exemple) sont démontrées à risque important de mélanome. Ces patients doivent être suivis dès la naissance.
Article réalisé avec la collaboration du Dr Isabelle Tromme, dermatologue aux Cliniques universitaires Saint-Luc.
NEWS
 28 11 2022
28 11 2022
Mélanome
Nouveau traitement efficace pour le mélanome résistant
L'équipe du Pr Bart Neyns a testé un nouveau traitement expérimental dans lequel les cellules de l'organisme qui aident le système immunitaire à attaquer et à rendre inof...
Lire la suite 14 10 2022
14 10 2022
Lymphomes
L’écriture associée à l’humour comme thérapie
Maxime Dahan s’est réfugié dans l’écriture aussitôt le diagnostic du lymphome posé. Il a affronté cette épreuve avec «le stylo» comme outil thérapeutique. Il nous livre u...
Lire la suite 23 06 2022
23 06 2022
Mélanome
Diagnostic retardé pour 4 patients atteints d'un cancer sur 10
Lors de la pandémie, quatre patients atteints d'un cancer sur dix ont vu leur diagnostic retardé, et un sur dix avec de graves répercussions sur le degré d'extension de s...
Lire la suite 28 08 2019
28 08 2019
Mélanome
Réduire le risque de récidive après un mélanome
En cas de métastases au niveau des ganglions lymphatiques
Lors de l’ablation d’un mélanome, quand la tumeur atteint une certaine épaisseur, le ganglion lymphatique qui...
Lire la suiteVOS ARTICLES PRÉFÉRÉS
 10 01 2024
10 01 2024
Mélanome
Mieux cibler l'immunothérapie pour le mélanome
En ciblant un type spécifique de cellules de mélanome, la réponse à l'immunothérapie peut être améliorée.
Mélanome: augmenter considérablement l'efficacité de l'immunot
... Lire la suiteBRÈVES
SONDAGE
TÉMOIGNAGES
«Nous avons accompli beaucoup de progrès en peu de temps»

Dr Annemie Rutten, Chef de service Oncologie médicale, GZA
Mélanome: le dépistage retardé suite à la Covid-19

Dr Nathalie Rooseleer, Dermatologue bénévole au sein de la Task Force d’Euromelanoma Belgique
Pourquoi les UV sont-ils mauvais pour la peau?

Jan Gutermuth, chef de service de Dermatologie, UZ Brussel
TESTEZ-VOUS
MALADIES À LA UNE
Cancer de l'estomac
Covid-19
Dégénérescence maculaire liée à l’âge (DMLA)
Greffe d'organes
Leucémie myéloïde chronique
Migraine et maux de tête
Oeil infecté, irrité ou sec
Vessie hyperactive
PRÉVENTION À LA UNE
Toutes les thématiquesNEWSLETTER
NOS GUIDES
EN IMAGES